Результаты исследования и их обсуждение

При этом из рассмотренных факторов риска целесообразно выделить две группы: управляемые и контролируемые. К управляемым факторам риска можно отнести наследственную отягощенность, возраст женщины к моменту беременности, вредные привычки и профессиональные вредности, то есть те факторы, которые определяются поведением человека, сознательным выбором семьи и общества. Влияние этих факторов может быть… Читать ещё >
Результаты исследования и их обсуждение (реферат, курсовая, диплом, контрольная)
По данным краевого комитета государственной статистики, в Хабаровском крае, начиная с 2000 г. наблюдается рост благосостояние население, удельный вес лиц с доходом ниже прожиточного минимума сократился с 36,7% до 25,4% в 2003 г. По данным нашего исследования, в этот же период семьи, воспитывающие детей-инвалидов, с доходом ниже прожиточного минимума составляют подавляющее большинство — 75,8%. Каждая вторая семья с ребенком-инвалидом является бедной, т. е. имеет доход менее 50% от прожиточного минимума на каждого члена семьи в среднем. Материально-финансовое положение в семье, проживающей в сельской местности значительно хуже, чем в городе (P<0,001). Семьи, имеющие доход, в 1,5 раза превышающий прожиточный минимум, единичны (7,8%). За чертой бедности находятся 39,7% полных и 63,6% неполных семей, Р<0,001.
Неработающие родители зарегистрированы в 38,8% случаев, при этом в сельских семьях — значительно чаще, чем в городских (49,0% и 36,2% соответственно, Р<0,001). Не зависимо от места жительства в подавляющем большинстве случаев в семье неработающей является мать ребенка (Р<0,001). Основной причиной, по которой не работают родители, является уход за больным ребенком, причем в городе чаще, чем в селе (72,3% и 64,6% соответственно, Р<0,05). В структуре заболеваний детей-инвалидов из этих семей преобладают врожденные пороки развития и психические расстройства (24,8% и 23,4% соответственно), в 1,5 — 2 раза реже встречаются болезни нервной системы и органов чувств (15,2% и 10,5% соответственно). Стойкие нарушения в состоянии здоровья этих детей приводят к ограничениям жизнедеятельности 2−3 степени, преимущественно в виде снижения способности к адекватному поведению и самообслуживанию, к зависимости от других лиц, что требует постоянного наблюдения и ухода за больным ребенком.
Симптомы и синдромы, передающиеся из поколения в поколение, встречаются в каждой четвертой семье, имеющей ребенка-инвалида (25,4%). Особенно часто отягощенная наследственность определяется у детей-инвалидов с психическими расстройствами (40,6%, P<0,05) и болезнями органов слуха (56,1%, P<0,001), причем в первом случае инвалидизирующая патология у потомства была связана, как правило, с нарушениями психического здоровья матери и неадекватностью в связи с этим ее сексуального и социального поведения (31,0%), а во втором случае — обусловлена высокой частотой ассортативных браков плохослышащих родителей (22,7%). Отличительной особенностью сахарного диабета является очень высокий показатель отягощенности у родственников семьи (68,8% случаев, P<0,001).
Особенно важная роль в формировании здоровья будущего потомства принадлежит социально-биологическим факторам, ассоциированным с матерью. По нашим данным, высокая частота рождения ребенка-инвалида регистрируется у женщин в неблагоприятный (с позиций репродуктивного здоровья) возрастной период: в несовершеннолетнем возрасте — 8,1% и в возрасте 35 лет и старше — 25,8%, что превышает краевые показатели в 2 и более раз (P<0,05).
Существует мнение, что с возрастом состояние здоровья женщины ухудшается. По данным проведенного анкетирования, только 7,4% матерей, имеющих детей-инвалидов, считают себя относительно здоровыми, около половины из них к моменту рождения ребенка были в возрасте 20 — 24 года. В этой же возрастной группе получен и самый высокий уровень здоровых женщин: 12,2 на 100 женщин соответствующего возраста. В последующие возрастные периоды этот показатель здоровых матерей резко уменьшается до 3,6 на 100 чел среди матерей в возрасте 35 лет и старше (P<0,05).
Наименьший уровень относительно здоровых матерей зарегистрирован в группе детей с заболеваниями органов кроветворения (2,4 на 100 чел), хромосомными нарушениями (3,0 на 100 чел), с болезнями нервной системы (4,0 на 100 чел, P<0,05) и врожденными аномалиями и пороками развития (4,1 на 100 чел, P<0,05).
В 32,8% исследуемых случаев матери детей-инвалидов имели отягощенный акушерско-гинекологический анамнез. Наиболее часто длительное бесплодие и самопроизвольные выкидыши зарегистрированы у матерей, имеющих детей-инвалидов с хромосомными нарушениями (21,2%) и с врожденными пороками развития (17,1%), P<0,05.
У родителей детей-инвалидов высока частота вредных привычек (28,0%), среди которых преобладает алкоголизм родителей — 85,3% случаев (P<0,001), при этом в 2/3 случаев — это злоупотребление алкоголем обоими родителями. Частота инвалидности вследствие психических расстройств у детей от родителей, страдающих алкоголизмом и наркоманией, максимальна — 68,8% и 57,1% соответственно, что в 2 раза выше, чем в контрольной группе (31,0%, P<0,001). Врожденные же пороки развития в 1,5 раза чаще встречаются у детей-инвалидов от курящих женщин (37,1%, P<0,05).
В каждой четвертой семье, имеющей ребенка-инвалида, родители отмечали наличие профессиональных вредностей (23,8%). В этой группе семей самый высокий удельный вес детей-инвалидов с врожденными пороками развития (28,1%, P<0,05) и болезнями органов зрения (6,2%, P<0,05). Максимально высокий процент врожденных пороков развития зарегистрирован у детей, родители которых имели профессиональный контакт с химическими веществами (36,6%, P<0,05), а хромосомных нарушений — при контакте с радиоактивными веществами (11,8%, P<0,01). У матерей, работа которых связана с психо-эмоциональными нагрузками, зарегистрирован самый высокий процент инвалидности детей вследствие заболеваний эндокринной системы (12,1%, контроль — 6,9%, P<0,05), при этом в 2/3 случаев — в связи с сахарным диабетом (8,1%, контроль — 3,7%, P<0,05). В случаях инфекционного контакта матерей по месту работы достоверно чаще у детей встречаются как причина инвалидности заболевания органов зрения (9,0%, контроль — 3,6%, P<0,01), первично хроническая соматическая патология (6,2%, контроль — 3,3%, P<0,05) и заболевания органов кроветворения (2,8%, контроль — 0,6%, P<0,05).
Всего 3,9% родителей-респондентов отметили лесные пожары как неблагоприятные экологические условия проживания семьи во время беременности, закончившейся рождением больного ребенка. При этом частота врожденных аномалий и пороков развития у детей-инвалидов в этих семьях в 1,5 раза превышает аналогичный показатель в контроле (34,7%, P<0,05).
Результаты воздействия неблагоприятных биологических, социальных и экологических факторов, по данным проведенного исследования, проявляются у детей-инвалидов уже на этапах раннего онтогенеза — в виде патологии беременности (71,6 на 100 чел), родов (56,5 на 100 чел) и неонатального периода (57,5 на 100 чел).
Поздний гестоз регистрируется в 1,5 раза чаще, чем в среднем по краю, предопределяя риск развития тяжелых нарушений здоровья будущего ребенка независимо от клинической формы инвалидизирующей патологии. Угроза выкидыша зарегистрирована в 20,9% случаев, максимально часто — при врожденных пороках развития, особенно при бронхолегочных дисплазиях (29,2%), аномалиях и пороках развития мочевыделительной системы (28,0%) и врожденных пороках сердца (27,6%). Анемия наиболее часто отмечалась у матерей, имеющих детей с хромосомными заболеваниями (30,3%, P<0,05) и врожденными пороками развития (24,8%, P<0,001). У женщин, имеющих детей-инвалидов с дизэмбриогенезом органов мочевыделения и кровообращения, в период беременности максимальны не только показатели анемии (32,0%, P<0,05 и 26,4%, P<0,05), но и частота острых вирусно-бактериальных инфекций, преимущественно в виде респираторных заболеваний (20,0% и 34,5%, P<0,001 соответственно). Наиболее часто патология плаценты зарегистрирована при врожденных аномалиях и пороках развития бронхолегочной системы (16,7%, P<0,05), болезнях органов зрения и слуха (13,0%, P<0,05 и 10,6%, P<0,05 соответственно).
Удельный вес нормальных родов у матерей детей-инвалидов в 1,5 раза меньше, чем в целом по краю (43,5%, P<0,001). Показатель преждевременных родов в анамнезе у детей-инвалидов превышает краевой уровень более чем в 3 раза (26,4%, P<0,001), максимально часто — при инвалидности вследствие патологии органов зрения (52,2%, P<0,001) и болезней нервной системы (44,5%, P<0,001), особенно при ДЦП (56,8%, P<0,001). В группе детей с психическими расстройствами достоверно высокий уровень недоношенности при умственной отсталости (39,8%, P<0,001).
Аномалия родовой деятельности (16,3%), применение оперативного и иного акушерского пособия в период родов (12,3%) у детей-инвалидов встречаются чаще, чем у других детей (P<0,01). Патология родовой деятельности зарегистрирована в каждом четвертом случае при рождении ребенка с ДЦП (26,5%, P<0,005) и в каждом пятом случае — с органическим расстройством личности (20,8%, P<0,05). Оперативное и иное акушерское пособие чаше всего применялись при рождении ребенка, у которого в последующем развились стойкие нарушения здоровья, связанные с эпилепсией (20,0%, P<0,05) или с органическим расстройством личности (14,9%). Наиболее часто длительный безводный период регистрируется при рождении детей с ДЦП (8,0%, P<0,05).
Частота детей-инвалидов с массой тела менее 2,5 кг при рождении втрое больше краевого показателя (23,9%, P<0,001). И особенно высок удельный вес детей-инвалидов с внутриутробной гипотрофией (38,8%), в том числе среди детей-инвалидов с патологией органов зрения (73,8%, P<0,001), ДЦП (56,6%, P<0,001) и умственной отсталостью (50,0%, P<0,05). Максимально высокая частота крупного веса при рождении отмечается у детей-инвалидов с эпилепсией (13,3%), что в двое превышает средний показатель среди обследованных детей (7,8%, P>0,05).
Указания в анамнезе у детей-инвалидов на хроническую внутриутробную гипоксию зафиксированы в 17,2%, на синдром дыхательных расстройств — в 5,9% случаев. Наиболее часто указанная патология регистрировалась у детей с ДЦП (27,8%, P<0,005 и 22,2%, P<0,001 соответственно) и при врожденных аномалиях и пороках развития органов дыхания (25,0% и 12,5%, P<0,05 соответственно). У детей-инвалидов с психическими расстройствами независимо от варианта нозологии высок процент внутриутробной гипоксии (23,4%, P<0,005), частота СДР встречается значительно реже (3,2%), но, тем не менее, превышая краевой показатель в 2,5 раза (1,3%, P<0,001).
У каждого шестого ребенка-инвалида в анамнезе — натальная травма, треть всех случаев которой приходится на инвалидность вследствие ДЦП, где поражение головного мозга и спинного мозга диагностировано максимально часто (22,8%, P<0,001 и 11,1%, P<0,005 соответственно). Диагноз внутриутробной инфекции был установлен в 8,9% случаях, наиболее часто — у детей-инвалидов вследствие болезней органов зрения (17,1%, P<0,05) и нервной системы (15,1%, P<0,005). У каждого пятого ребенка-инвалида в период новорожденности был отчетливо выражен синдром малых аномалий развития (20,5%), с максимальной частотой (P<0,001) при патологии зрения (53,4%), хромосомных нарушениях (48,5%), болезнях нервной системы (40,1%) и психических расстройствах (30,3%).
Самый низкий уровень всех изучаемых перинатальных факторов риска отмечен в группе детей с новообразованиями и первично хронической соматической патологией (P<0,001).
На дальневосточных территориях уровень детской инвалидности обратно пропорционален показателям коечного фонда лечебных учреждений, при этом уровень первичной инвалидности в большей степени зависит от обеспеченности детскими соматическими койками, а показатель общей инвалидности — специализированными (r= -0,74 и r= -0,58, r= -0,59 и r= - 0,73 соответственно, P<0,05). Наибольшая степень тесноты обратной связи с наличием педиатрических коек на территориях Дальневосточного ФО определена для уровня детской инвалидности вследствие болезней эндокринной системы и обмена веществ (r= -0,93), болезней костно-мышечной системы (r= -0,70) и органов чувств (r= -0,69).
Уровень общей и первичной инвалидности в детском возрасте зависит и от коечного фонда акушерско-гинекологической службы региона, между ними существует обратная связь средней силы, при этом зависимость от обеспеченности гинекологическими койками (r= -0,75 и r= -0,61, P<0,05) более выражена, чем от акушерских коек (r= -0,49 и r= -0,51, P<0,05).
Кроме того, уровень первичной инвалидности определяется обеспеченностью детского населения врачебными кадрами (r= -0,83, P<0,01), а показатель общей инвалидности — низкой врачебной квалификацией (r= 0,72, P<0,01). Показатель фактического финансирования региональных программ обязательного медицинского финансирования (% от расчетного норматива на 1 застрахованного) обратно пропорционален уровню общей инвалидности детей и подростков (r= -0,41).
Показатели оперативности и адекватности лечебно-диагностического процесса в сельских районах по основным классам заболеваний в 2−3 раза хуже, чем в городе. Медико-социальная экспертиза с оформлением инвалидности больному ребенку была проведена отсрочено в 5,4% случаев в городе и в 9,9% случаев на селе, P<0,001. Среди детского городского населения наиболее часто встречаются случаи поздней диагностики тяжелых ограничений жизнедеятельности и несвоевременного оформления инвалидности вследствие болезней костно-мышечной системы и последствий травм (соответственно 12,0 и 10,0 на 100 чел.). В сельских районах преобладает частота позднего освидетельствования ограничений жизнедеятельности и оформления инвалидности вследствие травм (18,2 на 100 чел), болезней нервной системы (14,8 на 100 чел) и психических расстройств (10,4 на 100 чел). Труднодоступность высококвалифицированной медицинской помощи для своих больных детей отмечают 6,5% родителей города и 27,1% в сельских районах, P<0,001. Каждая вторая семья, имеющая ребенка инвалида, (52,2%) вынуждена была обратиться в органы социальной защиты населения за помощью и поддержкой обеспечения индивидуальной программы реабилитации. В каждом пятом случае подобных обращений был получен отказ (всего — 11,6% семей).
В сложившихся условиях эффективность медицинского наблюдения и медико-социальной помощи детям-инвалидам выше в условиях города. Удельный вес детей-инвалидов с улучшением в состоянии здоровья в городских условиях в 2 раза выше, чем в сельской местности (27,4% и 12,9%, P<0,01), а с ухудшением — в 3 раза меньше (6,0% и 20,0%, P<0,01).
Согласно результатам проведенного исследования, основные причины и факторы риска детской инвалидности представляют собой комплекс взаимосвязанных условий, главной детерминантой которого является бедность (Рис.1). Улучшение благосостояния населения следует признать одним из важнейших условий повышения уровня индивидуального и группового здоровья, одним из ведущих направлений профилактики инвалидности в детском возрасте. Стратегические задачи, вытекающие из этой цели, на уровне субъектов федерации заключаются в действенном контроле реализации государственной программы повышения благосостояния населения, в разработке региональных программ борьбы с бедностью, в усилении адресной направленности социальной помощи детям-инвалидам.
Второе важное направление программы профилактики детской инвалидности — воспитание жизненных ценностей, ориентированных на здоровый образ жизни. Реализация этого направления связана с повышением уровня общего образования и культуры населения, с широкой информированностью населения о социальных болезнях и мерах их профилактики, формированием во всех возрастных группах населения сознательной и решительной неприемлемости вредных привычек и асоциального образа жизни, развитием общественного движения и молодежных центров, пропагандирующих общечеловеческие ценности и оздоровительные идеи.
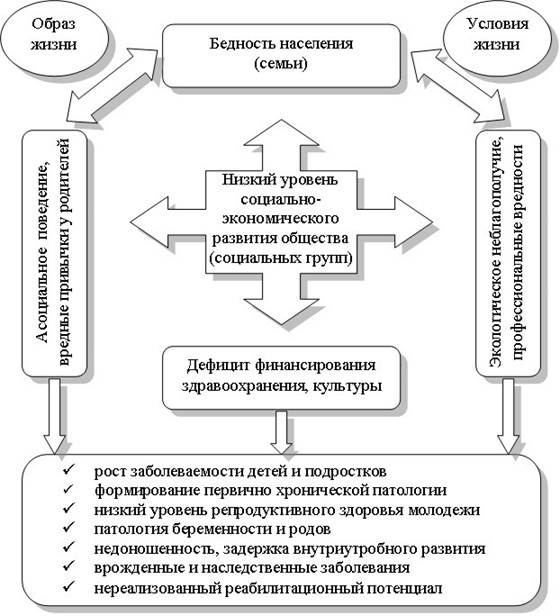
Рис. 1. Основные причины прогрессивного роста детской инвалидности
Следующей составляющей программы профилактики инвалидности в детском возрасте является оздоровление окружающей среды, улучшение условий жизни и работы женщин. Мероприятия этого направления связаны с экологическим мониторингом на территориях региона, с санитарно-гигиеническим контролем и оздоровлением производственной среды, с запретом женского труда, связанного с производственными вредностями.

Рис. 2. Программа профилактики детской инвалидности
Рассмотренные выше три направления профилактики детской инвалидности и связанные с ними мероприятия (Рис. 2) в целом не подлежат управлению и контролю со стороны органов и учреждений здравоохранения. Ответственность за их реализацию лежит на федеральных и региональных органах власти, на органах и учреждениях социальной защиты, образования, культуры. Эффективность предлагаемых мероприятий предполагает активное участие средств массовой информации, общественных движений.
Министерство здравоохранения несет прямую ответственность за развитие службы охраны здоровья матери и ребенка, за повышение качества и доступности медицинских услуг женскому и детскому населению, за эффективность профилактической медицины. Результаты проведенного нами исследования доказывают, что основные факторы риска тяжелых нарушений здоровья и ограничений жизнедеятельности в детском возрасте относятся к ранним этапам онтогенеза. Предлагается в медицинской части программы первичной профилактики детской инвалидности выделить 4 уровня мероприятий медицинского контроля и управления качеством здоровья подрастающего поколения.
I. Предконцепционный уровень включает.
- 1. выявление отягощенной наследственности,
- 2. оценку репродуктивного здоровья будущих родителей,
- 3. проведение комплекса оздоровительных мероприятий в семье, включая избавление от вредных привычек, устранение и коррекцию последствий профессиональных и экологических вредностей.
Для успешной реализации мероприятий этого уровня необходимо развитие центров (кабинетов) медико-генетического консультирования и планирования семьи, доступность оказываемых ими услуг широкому кругу населения.
II. Антенатальный уровень профилактики основан.
- 1. на мониторинге течения беременности с углубленным обследованием женщин группы риска, с ранней диагностикой и адекватным лечением патологии беременности и патологических состояний плода,
- 2. на пренатальном скрининге врожденной и наследственной патологии,
- 3. на профилактике возникновения острых и обострения хронических заболеваний у беременной.
Эффективность профилактических мероприятий этого уровня определяется ранними сроками постановки беременной женщины на учет в женской консультации, уровнем качества и доступностью высококвалифицированной акушерско-гинекологической помощи, демографической политикой государства и объемом гарантированных медико-социальных услуг беременной.
III. Перинатальный уровень профилактики состоит.
- 1. из мониторинга факторов риска во время родов и в период адаптации новорожденного,
- 2. неонатального скрининга врожденной патологии,
- 3. повышения эффективности лечебно-реанимационных мероприятий при патологии перинатального периода.
Развитие этого уровня профилактики детской инвалидности связано с организацией перинатальных центров, использующих современные высокотехнологичные лечебно-диагностические алгоритмы в области неонатологии.
IV. Постнатальный уровень профилактики предполагает.
- 1. проведение целенаправленного дополнительного обследования детей с учетом нозологической специфики группы риска
- 2. и непрерывный мониторинг уровня здоровья ребенка с адекватным комплексом лечебно-реабилитационных мероприятий.
Кроме того, постнатальная профилактика включает в себя и.
- 1. организацию оптимальных условий для роста и развития ребенка в семье и в детском коллективе (детское дошкольное учреждение, школа),
- 2. динамический контроль за психосоматическим здоровьем детей и подростков, репродуктивным здоровьем подрастающего поколения
- 3. и своевременно оказанную медико-социальную помощь.
Залог успеха превентивных мероприятий этого уровня — в качестве первичного звена медико-санитарной помощи детскому населению, в доступности специализированной медицинской помощи, в гарантиях государственного обеспечения медико-социальной помощи детям социального риска, в уровне медицинской грамотности и активности населения.
Согласно результатам проведенного исследования, общий уровень детской инвалидности в регионе при исключении риска наследственной отягощенности снизился бы на 16%, при искоренении вредных привычек — на 12%, при планировании деторождения в благоприятном возрасте — на 5%, при исключении женского труда во вредном производстве — на 7%. Максимально возможное оздоровление женщин может привести к снижению показателя детской инвалидности на 18%., а эффективная профилактика анемии и острой респираторной инфекции в период беременности — на 6% и 7% соответственно. До 10% возможно сократить распространенность тяжелых нарушений здоровья в детском возрасте за счет снижения частоты преждевременных родов, повышения эффективности неонатальной помощи и реанимации функционально незрелых новорожденных.
Подобно тому, как вероятность развития инвалидности при наличии тех или иных факторов риска определяется природой заболевания, эффективность конкретных направлений профилактической медицины зависит от специфики заболевания. Показатели атрибутивного риска иллюстрируют, насколько могла бы уменьшиться частота развития инвалидности вследствие отдельных классов болезней, если бы полностью был устранен тот или иной неблагоприятный фактор (Табл. 1), P<0,05.
Таблица 1 Атрибутивный риск инвалидности в детском возрасте в зависимости от класса болезней МКБ-10.
ФАКТОРЫ РИСКА. | C00-D48. | D50-D89. | E. | F. | G. | H00=H59. | H60-H95. | I, J, K, N. | M. | Q00−89. | Q90-Q99. |
управляемые. | Отягощенная наследственность. | 7,8%. | 40,8%. | 13,9%. | 54,8%. | 6,0%. | 50,0%. | 29,6%. | 4,1%. | ||
Возраст матери < 17 лет. | 14,7%. | 12,9%. | 6,4%. | ||||||||
Возраст матери > 35 лет. | 21,3%. | 35,3%. | 12,7%. | 25,2%. | |||||||
Вредные привычки, в том числе. | |||||||||||
— алкоголизм. | 57,9%. | 11,2%. | |||||||||
— табакокурение. | 1,6%. | 6,5%. | |||||||||
— наркомания. | 3,2%. | ||||||||||
Профессиональные вредности. | 41,4%. | 8,0%. | 21,4%. | 5,9%. | 24,1%. | 9,8%. | 9,5%. | ||||
контролируемые. | Заболевания матери, в том числе. | ||||||||||
— соматические. | 3,4%. | 31,2%. | |||||||||
— эндокринные. | 1,3%. | 3,9%. | 6,2%. | ||||||||
— психические. | 51,8%. | ||||||||||
— гинекологические. | 6,3%. | 1,7%. | 3,5%. | 3,5%. | 9,0%. | 13,5%. | |||||
— венерические. | 7,6%. | 3,9%. | 2,3%. | 3,9%. | 10,6%. | ||||||
Отягощенный акушерский анамнез. | 6,1%. | 3,1%. | 9,0%. | ||||||||
Анемия в период беременности. | 10,3%. | 14,0%. | 17,0%. | ||||||||
ОРВИ у беременной. | 5,7%. | 10,0%. | 2,5%. | 17,6%. | 5,5%. | ||||||
Преждевременные роды. | 7,6%. | 33,9%. | 29,4%. | ||||||||
Экопатогенность. | 5,6%. | 7,7%. | 6,0%. | 12,1%. |
При этом из рассмотренных факторов риска целесообразно выделить две группы: управляемые и контролируемые. К управляемым факторам риска можно отнести наследственную отягощенность, возраст женщины к моменту беременности, вредные привычки и профессиональные вредности, то есть те факторы, которые определяются поведением человека, сознательным выбором семьи и общества. Влияние этих факторов может быть «сведено на нет» при формировании здорового образа жизни, при грамотном планировании деторождения с учетом индивидуальных медико-генетических рекомендаций, путем запрета использования женского труда во вредном производстве. Уровень же здоровья будущей матери, течение беременности и родов, экологическая обстановка района проживания зависят от сложной совокупности множества условий, несут в себе элемент случайности, мало зависят от волеизъявления одного человека и определяются уровнем социально-экономического развития страны. Эти факторы требуют больших капиталовложений и временных затрат, но должны подлежать контролю с целью своевременного выявления и проведения адекватных мероприятий, снижающих и устраняющих их воздействие. Влияние контролируемых факторов риска на формирование детской инвалидности зависит от доступности и качества первичного звена медико-санитарной помощи, организации перинатальной службы, эффективности диспансеризации женского и детского населения, достижений медицинской науки в области гинекологии, акушерства и педиатрии.
Пятым самостоятельным направлением в предлагаемой схеме профилактики детской инвалидности является усиление государственной помощи социально уязвимым слоям общества и прежде всего в свете решаемых проблем:
- 1. обеспечение сбалансированности объемов гарантированных медико-социальных льгот и финансовых ресурсов, предусмотренных госбюджетом на их реализацию,
- 2. повышение эффективности использования ресурсов реабилитационной базы Министерств социальной защиты населения и здравоохранения.
Установление инвалидности предполагает необходимость социальной помощи, главной целью которой является обеспечение полноценной реабилитации ребенка-инвалида. Организация службы доступной и эффективной реабилитации детей-инвалидов имеет большое государственное значение, так как она в конечном итоге направлена на пополнение рядов трудоспособного населения и уменьшение бремени социально-экономических и морально-нравственных проблем, связанных с детской инвалидностью. ИПР ребенка-инвалида — индивидуальная программа реабилитации — разрабатывается экспертами педиатрического бюро МСЭ. Комплексная реабилитация ребенка-инвалида предполагает развитие реабилитационных центров, оснащенных передовыми технологиями, укрепление материально-технической базы детских домов-интернатов с усилением акцентов на вопросах психолого-педагогической коррекции и социальной интеграции воспитанников с ограниченными возможностями.
Ожидаемые результаты последовательно осуществляемых этапов профилактики детской инвалидности с повсеместным развитием возможностей своевременного выявления факторов риска и ранней диагностики болезней и их инвалидизирующих последствий, с обеспечением всеобщей доступности качественной медицинской помощи и внедрением современных лечебно-реабилитационных технологий, соответствуют приоритетным целям и задачам российского здравоохранения, отображенным в нацпроекте «Здоровье» как «содействие росту уровня и качества жизни населения посредством… улучшения здоровья … и усиления социальной защиты уязвимых групп населения.» .
Эффективность решения профилактических программ требует объединения усилий организаций и учреждений различных ведомств, общественных организаций и органов власти. Основой научного обоснования приоритетных направлений и объемов профилактических мероприятий, связующим звеном усилий и средств различных ведомств должен стать автоматизированный регистр детей-инвалидов региона (территории).