Преждевременные роды: влияние на состояние здоровья женщин и детей

До сих пор не установлен механизм, объясняющий взаимосвязь преждевременных родов и развития сердечно-сосудистых заболеваний у женщин, имевших хотя бы одни роды в сроке до 37 недель. Одним из предположений является то, что в данном случае имеют место общие биологические предшественники или воспалительные изменения, приводящие к образованию атеросклероза, в том числе инфекционные и воспалительные… Читать ещё >
Преждевременные роды: влияние на состояние здоровья женщин и детей (реферат, курсовая, диплом, контрольная)
Рассмотрены современные подходы к проблеме преждевременных родов и их влияние на здоровье женщин и детей. На основании результатов когортных и рандомизированных исследований, проведенных в последние годы, доказано немедленное и отсроченное негативное влияние преждевременных родов на состояние здоровья не только плода, новорожденного, но и на будущее здоровье женщины, особенно на ее сердечно-сосудистую систему. Доказана общность этиологических и патогенетических механизмов возникновения преждевременных родов и формирования изменений в сердечно-сосудистой системе, особенно атеросклероза.
Представлены данные об эффективности современных фармакологических препаратов (микронизированный прогестерон) в профилактике преждевременных родов в группе беременных высокого риска их развития.
Сделаны выводы о необходимости включения обследования сердечно-сосудистой системы и проведения профилактики развития раннего атеросклероза в алгоритм преконцепционного консультирования и прегравидарной подготовки женщин с преждевременными родами в анамнезе. В преконцепционное консультирование данной группы женщин должна быть включена мультидисциплинарная команда (акушер-гинеколог, педиатр, кардиолог).
Ключевые слова: преждевременные роды, сердечно-сосудистые заболевания, микронизированный прогестерон, преконцепционное консультирование.
Сведения об авторах:
Давыдова Юлия Владимировна — д.мед.н., магистр государственного управления, зав. акушерским отделением экстрагенитальной патологии беременных и постнатальной реабилитации ГУ «Институт педиатрии, акушерства и гинекологии НАМН Украины». Адрес: г. Киев, ул. П. Майбороды, 8; тел. (044) 484−18−71. Бондаренко Наталья Юрьевна — к.мед.н., ст.н.с. отделения проблем питания и соматических заболеваний детей младшего возраста ИПАГ Гу «Институт педиатрии, акушерства и гинекологии НАМН Украины», ассистент каф. педиатрии № 5 НМУ им. О. О. Богомольца. Адрес: г. Киев, ул. П. Майбороды, 8.
Лиманская Алиса Юрьевна — к.мед.н., врач терапевт высшей категории ГУ «Институт педиатрии, акушерства и гинекологии нАмН Украины». Адрес: г. Киев, ул. П. Майбороды, 8; тел. (044) 484−18−71.
Статья поступила в редакцию 14.02.2017 г.
преждевременный плод новорожденный патогенетический.
Preterm birth: the impact on the health of women and children.
Iu. Davydova, N. Bondarenko, A. Limanskaya.
SI «Institute of Pediatrics, Obstetrics and Gynecology of NAMS of Ukraine», Kyiv.
This article covers the modern approaches to the issue of preterm birth and their impact on the health of women and children. Based on the results of cohort and randomized studies conducted in recent years, it has been confirmed the immediate and delayed negative impact of preterm birth on the health not only of fetus, and of newborn, but also women’s health in future, particularly on her cardiovascular system.
Also common etiologic and pathogenetic mechanisms of preterm birth and formation of lesions in the cardiovascular system, including atherosclerosis, has been shown.
The article presents data on the efficiency of modern pharmaceutical drugs (micronized progesterone) regarding the prevention of preterm birth in a high-risk group of pregnant women.
The authors draw conclusions about the need of including the detailed cardiovascular examination and atherosclerosis prevention into the algorithm of preconception counseling and pregravid support for women with miscarriage previous history. The multidisciplinary team should be engaged (obstetrician, pediatrician, cardiologist) preconception counseling of such group of women.
Key words: preterm birth, heart diseases, micronized progesterone, preconception counseling.
Передчасні пологи: вплив на стан здоров’я жінок та дітей Ю. В. Давидова, Н. Ю. Бондаренко, А. Ю. Лиманська ДУ «Інститут педіатрії, акушерства та гінекології НАМН України», м. Київ, Україна Розглянуто сучасні підходи до проблеми передчасних пологів та їх вплив на стан здоров’я жінок і дітей. На підставі результатів когортних і рандомізованих досліджень, проведених останніми роками, доведено негайний та відтермінований негативний вплив передчасних пологів на стан здоров’я не лише плода, новонародженого, але й на майбутнє здоров’я жінки, зокрема, на її серцево-судинну систему. Також доведено спільність етіологічних і патогенетичних механізмів виникнення передчасних пологів і формування змін у серцево-судинній системі, зокрема, атеросклерозу. Наведено дані про ефективність сучасних фармакологічних препаратів (мікронізований прогестерон) у профілактиці передчасних пологів у групі вагітних високого ризику їх розвитку.
Зроблено висновки про необхідність включення обстеження серцево-судинної системи і проведення профілактики розвитку раннього атеросклерозу до алгоритму преконцепційного консультування та прегравідарної підготовки жінок із передчасними пологами в анамнезі. До преконцепційного консультування даної групи жінок повинна бути включена мультидисциплінарна команда (акушер-гінеколог, педіатр, кардіолог).
Ключові слова: передчасні пологи, серцево-судинні захворювання, мікронізований прогестерон, преконцепційне консультування.
В ХХІ веке проблема преждевременных родов рассматривается не только и не столько в аспекте непосредственных и отсроченных осложнений для недоношенного новорожденного, но и в аспекте возможного влияния на будущее состояние здоровья женщин, имеющих в анамнезе одни и более родов в сроке до 37 недель гестации [14, 15].
В 2013 г. опубликован второй доклад Born Too Soon, в котором представлен обзор эпидемиологии преждевременных родов и анализ тяжести их последствий на глобальном уровне, а также установлены приоритеты действий по улучшению имеющейся ситуации [1].
Во всем мире в 2010 г. преждевременные роды составили 11,1% (14,9 млн детей, родившихся до 37 недель беременности), причем в большинстве стран отмечена тенденция к их повышению.
Прямые осложнения преждевременных родов составляют 1 млн смертей детей ежегодно, а преждевременные роды являются фактором риска в более чем 50% случаев смерти новорожденных. Необходимо подчеркнуть, что преждевременные роды могут приводить к ряду долгосрочных осложнений у выживших детей, а частота и тяжесть неблагоприятных исходов возрастают с уменьшением гестационного возраста при рождении и снижением качества и объема предоставленной медицинской помощи ;].
Необходимо отметить и медико-социальную составляющую преждевременных родов — экономические расходы на немедленную неонатальную интенсивную терапию, постоянные долгосрочные сложные потребности в области здравоохранения очень велики, нельзя не отметить также и потери экономической производительности вследствие выключения матерей по уходу за недоношенными детьми из производительной сферы, снижения (потери) трудоспособности детьми, родившимися преждевременно [1, 3].
На сегодня общепризнано, что преждевременные роды — это синдром, этиология и патогенез которого связаны с различными причинами и основными факторами риска. Учитывая весь спектр негативного влияния преждевременных родов на медико-социальную сферу, необходимы срочные конкретные инновационные решения для сокращения частоты преждевременных родов во всем мире, направленные на совершенствование дородовой, акушерской и неонатальной помощи, с целью увеличения выживаемости и уменьшения инвалидности среди тех, кто родился слишком рано [3, 7].
Необходимо остановиться на таком важном факторе риска, как перерастяжение матки вследствие многоплодной беременности, что в 10 раз увеличивает риск преждевременных родов по сравнению с беременностью одним плодом. Безусловно, имеют место этнические различия, к примеру, частота преждевременных родов в Западной Африке составляет 1 на 40, против 1 на 200 в Японии, но в последнее время появляется все больше данных о влиянии увеличения возраста матери при рождении ребенка, а также о доступности методов вспомогательной репродукции в странах с высоким уровнем доходов населения.
Так, например, в Великобритании, Уэльсе, Франции и США зафиксировано увеличение на 50−60% частоты рождения близнецов с середины 1970;х годов к 1998 г. Высказано предположение, что в ряде стран, где лимитировано число переносимых эмбрионов, есть возможность сделать эту ситуацию обратимой, но в странах, где такого ограничения нет, частота многоплодной беременности продолжает увеличиваться.
Как отмечено в систематическом обзоре Romero R. et al. (2017), в 2014 г. коэффициент рождения двоен в США был равен 33,9 на 1000 родившихся живыми, что является самым высоким показателем за всю историю. При этом авторы отмечают повышенный риск материнской, перинатальной и младенческой заболеваемости и смертности, а также длительных последствий инвалидизации нервной системы, что приводит к увеличению затрат на здравоохранение и снижает качество жизни как для родителей, так и для детей [7, 14, 15].
С целью минимизации этих последствий при многоплодной беременности предложен ряд вмешательств: постельный режим, профилактический токолиз, рекомендации по питанию, введение 17а-гидроксипрогестеронакапроната, применение вагинального прогестерона (капсулы, свечи, пессарии), церкляжа и цервикального пессария. Однако эти вмешательства не приводят к уменьшению риска преждевременных родов в неселектированных группах женщин с двойней [7, 14].
Необходимо подчеркнуть, что в США, Великобритании, Канаде не применяются пероральные и сублингвальные формы прогестерона при беременности, они не разрешены FDA и не внесены в регламентирующие документы ACOG (American College of Obstetricians and Gynecologists). Ни в одном рандомизированном контролированном исследовании по профилактике и лечению преждевременных родов нет указания на применение какого-либо иного препарата, кроме 17-оксипрогестерон капроната или вагинальных форм прогестерона [14].
В систематическом обзоре Romero R. et al. (2017) у беременных с двойней, получавших вагинальный прогестерон, выявлен значительно меньший риск преждевременных родов <33 недель (31,4% против 43,1%, ОР=0,69 (95% ДИ, 0,51−0,93), Р=0,01, 12=0%, 303 женщины, умеренное качество доказательств) по сравнению с теми, которые были назначены на лечение плацебо / без лечения [14, 15].
Применение вагинального прогестерона связано со значительным снижением риска преждевременных родов <35 недель беременности (ОР, 0,83 (95% ДИ, 0,69−0,99), умеренное качество доказательств), <34 недель гестации (ОР, 0,71 (95% доверительный интервал, 0,56−0,91), среднее качество доказательств), <32 недель гестации (ОР, 0,51 (95% ДИ, 0,34−0,77), умеренное качество доказательств), <30 недель гестации (ОР, 0,47 (95% ДИ, 0,25−0,86), умеренное качество доказательств) и спонтанных преждевременных родов при гестации <33 недель (ОР=0,67 (95% ДИ 0,48−0,93) [14].
Для того чтобы предотвратить один случай преждевременных родов, происходящих от <30 до <35 гестационных недель при двойне, необходимо пролечить от 6 до 12 пациенток. Учитывая колоссальные расходы на преодоление последствий недоношенности для матери и новорожденного, применение вагинальных форм прогестерона в группе беременных с двойней, что в 8−9 раз повышает риск преждевременных родов, имеет экономическое и медико-социальное обоснование.
В 2013 г. Serra et al. проведено плацебо-контролируемое исследование с двумя различными ежедневными дозами вагинального прогестерона (200 и 400 мг) и выявлена некоторая дозозависимая, незначимая тенденция риска внутрипеченочного холестаза беременности (0% — в группе плацебо, 1% — в группе, получавшей 200 мг, и 5% — в группе, получавшей 400 мг). Однако в более крупном исследовании El-Refaie W. et al. не выявлено существенной разницы в частоте внутрипеченочного холестаза беременности между группой, получавшей 400 мг ежедневного вагинального прогестерона (1%) и группой без лечения (0%) [7, 15].
Необходимо отметить, что в исследовании El-Rafaie W. et al. в группах исследования не выявлено различий частоты вагинального зуда, выделений из влагалища, головной боли, кожной сыпи и желудочно-кишечных симптомов. Авторами сделан вывод о том, что 400 мг суточной дозы вагинальной формы прогестерона не связано с повышенным риском неблагоприятных последствий для матери по сравнению с ежедневной дозой 200 мг вагинального прогестерона или плацебо / без лечения [7].
С повышенным риском преждевременных родов связаны инфекции мочевых путей, малярия, бактериальный вагиноз, ВИЧ и сифилис. В последнее время доказано, что и другие состояния ассоциированы с инфекцией, например, «цервикальной недостаточностью», возникающей в результате восходящей внутриутробной инфекции и воспаления, приводящего к вторичному преждевременному укорочению шейки матки [1, 3, 7].
Следует остановиться и на такой важной проблеме, как досрочное родоразрешение, инициированное по медицинским показаниям. Так, в недавнем исследовании, проведенном в США, более половины всех родов, индуцированных досрочно, на сроках от 34 до 36 недель проведены в отсутствие веского медицинского показания. Клинические ситуации, в которых показано досрочное родоразрешение, подразделяются на материнские и/или плодовые, такие, как тяжелая преэклампсия, преждевременная отслойка нормально расположенной плаценты, разрыв матки, внутрипеченочный холестаз, дистресс плода и задержка роста плода с аномальными тестами [1, 3].
Необходимо учитывать характер и степень тяжести предсуществующей патологии матери (заболевания сердца и сосудов, почек, гипертоническая болезнь, ожирение и сахарный диабет), которые повышают риск акушерских осложнений у матери (например, преэклампсии) и увеличивают вероятность досрочного родоразрешения [1, 3].
Взвешенный подход к досрочному родоразрешению необходим в странах с высокой частотой абдоминального родоразрешения. Так, во Франции и США в 2000 г. 40% преждевременных родов пришлись именно на ятрогенные причины (для сравнения: в Шотландии и Голландии — 20%). Наиболее часто абдоминальное родоразрешение проводится при задержке роста плода, что частично повышает частоту преждевременных родов и способствует снижению перинатальной смертности.
Во всех странах, где проводится надлежащее документирование родов и качественный статистический анализ, наблюдается увеличение показателей преждевременных родов, что связано с усовершенствованием оценки гестационного возраста, улучшением регистрации глубоко недоношенных новорожденных и повышением их жизнеспособности, а также с практически универсальным применением ультразвуковой диагностики для датирования беременности и предполагаемого срока родов. Кроме того, в этих странах исследователи объясняют рост частоты преждевременных родов увеличением возраста матери (и увеличением частоты соматической патологии, связанным с этим), доступностью вспомогательных репродуктивных технологий, увеличением частоты многоплодной беременности, изменениями акушерской тактики при ранних и поздних преждевременных родах [1, 3].
Необходимо остановиться на гипотезе Д. Баркера «Взрослые заболевания и их фетальное происхождение» (FOAD), когда впервые выявлена связь между нарушением роста внутриутробного плода и повышением риска смерти взрослых от сердечно-сосудистых заболеваний. С тех пор многочисленные клинические и экспериментальные исследования подтверждают, что ранние изменения в развитии плода могут приводить к сердечно-сосудистым, легочным, метаболическим и психологическим заболеваниям в зрелом возрасте, что может быть связано с низким весом при рождении, но и наблюдается без него [7]. Это так называемое «программирование плода» включает в себя нарушение развития, немедленную адаптацию или прогностическую адаптацию и может приводить к эпигенетическим изменениям, влияющим на конкретный орган или общее состояние здоровья в последующей жизни (рис.).
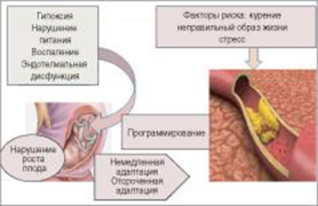
Рис. Заболевания взрослых и фетальное происхождение этих болезней
Внутриутробное развитие плода значительно зависит от общего состояния здоровья матери. Как преждевременные роды, так и низкий вес при рождении могут возникать из-за различных материнских состояний, включая недоедание, метаболические заболевания, хронический стресс, воспаление, инфекционные процессы, а также гиперхолестеринемию и курение [1, 5, 9, 11].
Ряд авторов указывают на то, что развитие сердца у людей, родившихся от ранних преждевременных родов, можно существенно изменить. В когорте из 234 человек в возрасте 20−39 лет без значительных изменений состояния здоровья при МРТ у людей, родившихся от ранних преждевременных родов, выявлена повышенная масса левого желудочка, более короткие левые желудочки с меньшими внутренними диаметрами и с апикальными смещениями. Даже после поправки на преэклампсию у матери, задержку внутриутробного развития и повышенное артериальное давление матери во время беременности, эти изменения показателей эхокардиографии остаются достоверными по сравнению с показателями родившихся в срок. Кроме того, наблюдается корреляция увеличения массы левого желудочка с низким гестационным возрастом, а морфометрические изменения сопровождаются уменьшением систолической и диастолической функции левого желудочка [1, 8, 12].
Особое внимание следует уделить данным, полученным на протяжении последних 5 лет, свидетельствующим о высоком риске развития сердечно-сосудистой патологии у женщин, имеющих в анамнезе преждевременные роды, а также о связи повторных преждевременных родов и усугублении кардиальных рисков в этой группе женщин [1, 6, 9].
На сегодня наличие преждевременных родов является реальным маркером риска их развития при последующих беременностях, а риск рецидива преждевременных родов ассоциируется с уменьшением гестационного срока их развития.
Кроме того, женщина, родившаяся от преждевременных родов или является сестрой, которую родили в сроке до 37 недель, находится в группе повышенного риска преждевременных родов при собственной беременности, то есть роль генетических факторов в генезе преждевременных родов является одной из ведущих.
В исследовании, проведенном в Дании у 427 765 женщин, родивших в 1973;1983 гг., обнаружена связь между преждевременными родами и заболеваемостью тяжелой патологией сердечно-сосудистой системы. Анализ проведен в 2006 г. Результаты исследования свидетельствуют, что у женщин с одними преждевременными родами в анамнезе риск развития патологии сердечно-сосудистой системы увеличивается на 40% (ОШ 1,36, 95% ДИ 1,31, 1,41). Степень риска уменьшается, но является повышенной после исключения женщин, у которых выявлена преэклампсия или задержка роста плода, а риск смертности от сердечно-сосудистых заболеваний даже выше после исключения преэклампсии (ОШ 1,98, 95% ДИ 1,73, 2,26) [1, 6, 9, 12].
Результаты датского наблюдения согласуются с результатами других исследований, в которых сообщается об увеличении риска сердечно-сосудистых заболеваний в 1,9−3,0 раза у женщин с преждевременными родами в анамнезе. Кроме того, в данном исследовании впервые показан риск развития патологии сердечно-сосудистых через три года после преждевременных родов.
В систематическом анализе Robbins C. et al. суммированы результаты 10 исследований, в которых оценена связь между наличием преждевременных родов в анамнезе и заболеваемостью или смертью от сердечно-сосудистых заболеваний. По сравнению с женщинами, имевшими срочные роды, у женщин с любой историей преждевременных родов наблюдается повышенный риск заболеваемости сердечно-сосудистыми заболеваниями (скорректированный коэффициент риска [aHR] варьирует 1,2—2,9; 2 исследования), ишемической болезнью сердца (aHR, 1,3−2,1; 3 исследования), инсульта (aHR, 1,7; 1 исследование) и атеросклероза (aHR, 4.1; 1 исследование). Четыре из пяти исследований, в которых изучена смертность при заболеваниях сердца, свидетельствуют, что у женщин с историей преждевременных родов риск смерти от сердечно-сосудистых заболеваний вдвое выше, чем у женщин, у которых роды состоялись в сроке более 37 недель. В двух исследованиях сообщается о статистически значимом более высоком риске сердечно-сосудистых заболеваний и смертности (по-разному определяемых) от сердечно-сосудистых заболеваний среди женщин с 2 беременностями, закончившимися преждевременными родами, по сравнению с женщинами, у которых было, по крайней мере, 2 ребенка, из них только одни преждевременные роды [8].
До сих пор не установлен механизм, объясняющий взаимосвязь преждевременных родов и развития сердечно-сосудистых заболеваний у женщин, имевших хотя бы одни роды в сроке до 37 недель. Одним из предположений является то, что в данном случае имеют место общие биологические предшественники или воспалительные изменения, приводящие к образованию атеросклероза, в том числе инфекционные и воспалительные процессы, характеризующиеся повышенным выбросом провоспалительных цитокинов, изменением каскада простагландинов и матричных металлопротеиназ [6, 9, 11, 13]. Эти составляющие являются не только идентифицируемыми маркерами преждевременных родов, но и эндотелиальной дисфункции, разрыва атеросклеротической бляшки, что приводит к последующему сердечно-сосудистому заболеванию.
Другая гипотеза связана с характером нарушений васкуляризации плаценты, что стимулирует сокращения гладкой мускулатуры и способствует деградации плодных оболочек, то есть активирует два ключевых элемента развития спонтанных преждевременных родов. Данные нарушения васкуляризации активируют тромбин, являющийся ведущим компонентом формирования атеросклеротического процесса [1, 9, 12].
На сегодня необходимо не только определить стратегию мониторинга факторов риска сердечно-сосудистых заболеваний у женщин с преждевременными родами в анамнезе, но предпринять ряд последовательных шагов для предупреждения повторных преждевременных родов.
С этой целью необходимо проводить тщательное преконцепционное консультирование в составе мультидисциплинарной команды (акушер-гинеколог, педиатр, кардиолог), для того чтобы выявить возможные причины предыдущих преждевременных родов, оценить функциональное состояние сердечно-сосудистой системы, выявить возможности реализации последующей беременности в соответствии с «лучшим сценарием», предпринять ряд профилактических мер на этапе прегравидарной подготовки, в том числе с включением микронизированного прогестерона (Утрожестан), L-аргинина (Тивортин), оценкой количества прогениторов эндотелиоцитов, как маркера эффективности профилактики эндотелиальной дисфункции.
Терапия сопровождения Тивортином способствует профилактике эндотелиальной дисфункции (ЭД) — одной из важнейших составляющих в патогенезе преждевременных родов, преэклампсии, задержки роста плода, при этом наиболее эффективным представляется применение данного препарата в группах высокого риска развития данной патологии.
Стоит отметить, что ЭД также является ключевым механизмом возникновения нарушений формирования и развития головного мозга ишемического или нейродегенеративного происхождения, при этом степень нарушений вариабельна, с различным дисбалансом процессов метаболизма, транспорта, продукции регуляторных молекул, морфологии и функции гематоэнцефалического барьера, гибелью эндотелиоцитов, поэтому профилактика ЭД должна начинаться до наступления беременности и раннем эмбриогенезе [16].
Применение Тивортина в комплексной профилактике акушерских осложнений в группах риска является обоснованным и эффективным, так как благоприятствует физиологическому ангиогенезу структур плацентарного барьера, что оптимизирует процесс гестации и формирование органов и систем плода.
Использование микронизированного прогестерона в преконцепционном периоде и в ранней гестации способствует расслаблению миометрия и развитию адекватного ангиогенеза, что является одним из важнейших условий благоприятного завершения беременности.
Выводы
Частота преждевременных родов не имеет стойкой тенденции к снижению, а последствия спонтанных преждевременных родов и вынужденного досрочного родоразрешения представляют значительную нагрузку в экономической, медицинской и социальной сферах жизни общества.
За последние декады предложен ряд подходов для профилактики преждевременных родов, а также преодоления последствий недоношенности для ребенка. Однако только после убедительных данных о необходимости выделений групп высокого риска по возможному развитию преждевременных родов и применению в этих группах углубленного клинико-инструментального обследования, включая динамическую цервикометрию, тщательно обоснованных стратегий медикаментозного сопровождения вагинальными формами прогестерона удалось добиться значительного снижения частоты преждевременных родов в группах риска.
Применение высокоэффективного вагинального прогестерона в мягких капсулах (Утрожестан, Besin’s Health care) с целью профилактики преждевременных родов в группах риска является абсолютно обоснованным, а безопасность (отсутствие долгосрочных негативных эффектов для здоровья матери и новорожденного) подтверждается крупными рандомизированными плацебо-контролируемыми исследованиями, проведенными в различных регионах мира.
Женщины, имеющие в анамнезе хотя бы одни преждевременные роды, находятся в группе высокого риска раннего и тяжелого развития сердечно-сосудистых заболеваний (ишемический инсульт, ишемическая болезнь сердца, атеросклероз). Это требует особого режима преконцепционного консультирования и разработки индивидуального плана прегравидарной подготовки, антенатального наблюдения с целью недопущения повторных преждевременных родов, что еще многократно увеличит риски сердечно-сосудистой заболеваемости и смертности у таких женщин.
Преконцепционное консультирование женщин с преждевременными родами в анамнезе необходимо проводить специалистами в области экстрагенитальной патологии, которые могут оценить акушерские и кардиальные риски такой пациентки, так как раннее развитие патологии сердечно-сосудистой системы будет иметь прямое влияние на реализацию репродуктивных планов таких женщин.
Терапия сопровождения Тивортином способствует профилактике ЭД — одной из важнейших составляющих в патогенезе преждевременных родов, преэклампсии, задержки роста плода, при этом наиболее эффективным представляется применение данного препарата в группах высокого риска развития данной патологии.
Стоит отметить, что ЭД также является ключевым механизмом возникновения нарушений формирования и развития головного мозга ишемического или нейродегенеративного происхождения, при этом степень нарушений вариабельна, с различным дисбалансом процессов метаболизма, транспорта, продукции регуляторных молекул, морфологии и функции гематоэнцефалического барьера, гибелью эндотелиоцитов, поэтому профилактика ЭД должна начинаться до наступления беременности и раннем эмбриогенезе.
Применение Тивортина в комплексной профилактике акушерских осложнений в группах риска является обоснованным и эффективным, так как благоприятствует физиологическому ангиогенезу структур плацентарного барьера, что оптимизирует процесс гестации и формирование органов и систем плода.
Использование микронизированного прогестерона в преконцепционном периоде и в ранней гестации способствует расслаблению миометрия и развитию адекватного ангиогенеза, что является одним из важнейших условий благоприятного завершения беременности.
- 1. An association between preterm delivery and long-term maternal cardiovascular morbidity / R. Kessous, I. Shoham-Vardi, G. Pariente [et al.] // Am. J. Obstet. Gynecol. — 2013. — Vol. 209 (4). — P e361—8. doi: 10.1016/j.ajog.2013.05.041.
- 2. Birth characteristics and subsequent risks of maternal cardiovascular disease: Effects of gestational age and fetal growth / A.K.E. Bonamy, N.I. Parikh, S. Cnattingius [et al.] // Circulation. — 2011. — Vol. 124 (25). — P. 2839−2846. doi: 10.1161
- 3. Born Too Soon: Preterm birth matters / C. P Howson, M. V Kimmey, L. McDougall, J.E. Lawn // Reprod. Health. — 2013. — Vol. 10 (Suppl. 1). — S1.
- 4. Born too soon: the global epidemiology of 15 million preterm births / H. Blencowe, S. Cousens, D. Chou [et al.] // Reprod. Health. — 2013. — Vol. 10, Suppl. 1. — S2. doi: 10.1186/ 1742−4755−10-S1-S2.
- 5. Early or recurrent preterm birth and maternal cardiovascular disease risk /J. M. Catov, C.S. Wu, K. Sutton-Tyrrell [et al.] // Ann Epidemiol. — 2010. — Aug; Vol. 20 (8). — P 604—609. doi: 10.1016/j.annepidem.2010.05.007.
- 6. Gestational age at birth and mortality in young adulthood / C. Crump, K. Sundquist, J. Sundquist, M.A. Winkleby // JAMA. — 2011. — Vol. 306. — P 1233—1240.
- 7. Growth and chronic disease: findings in the Helsinki Birth Cohort / D.J.P Barker, C. Osmond, E. Kajantie, J. Eriksson // Ann. Hum. Biol. — 2009. — Vol. 36. — P 445—458.
- 8. History of preterm birth and subsequent cardiovascular disease: a systematic review / С. Robbins, Y Hutchings, P Dietz [et al.] // American Journal of Obstetrics and Gynecology. — 2014. — Vol. 210, Issue 4, April. — P. 285—297.
- 9. Increased doses of vaginal progesterone for the prevention of preterm birth in twin pregnancies: a randomised controlled double-blind multicentre trial / V. Serra, A. Perales, J. Meseguer [et al.] // BJOG. — 2013. — Vol. 120. — P 50—57.
- 10. Maternal risk of ischaemic heart disease following elective and spontaneous pre-term delivery: retrospective cohort study of 750 350 singleton pregnancies / C.E. Hastie, G.C. Smith, D. F Mackay, J. P Pell // Int. J. Epidemiol. — 2011. — Vol. 40 (4). — P 914—919. doi: 10.1093/ije/dyq270.
- 11. Perinatal risk factors for ischemic heart disease: disentangling the roles of birth weight and preterm birth. Circulation / M. Kaijser, A.K. Bonamy, O. Akre [et al.]. — 2008. — Vol. 117. — P 405—410.
- 12. Preterm delivery and risk of subsequent cardiovascular morbidity and type-II diabetes in the mother / J.A. Lykke, M.J. Paidas, P Damm [et al.] // BJOG. — 2010. — Vol. 117 (3). — P. 274—281. doi: 10.1111/j. 1471−0528.2009.2 448.
- 13. Rogers L. Maternal inflammation, growth retardation, and preterm birth: Insights into adult cardiovascular disease / L. Rogers, M. Velten // Life Sciences. — 2011. — Vol. 89, Issues 13—14, 26 September. — P 417—42.
- 14. Vaginal progesterone decreases preterm birth and neonatal morbidity and mortality in women with a twin gestation and a short cervix: an updated meta-analysis of individual patient data / R. Romero, A. Conde-Agudelo, W. El-Refaie [et al.] // Journal of Ultrasound in Obstetrics and Gynecology. — 2017. — March, Vol. 49, Issue 3. — P 303—314.
- 15. Vaginal progesterone for prevention of preterm labor in asymptomatic twin pregnancies with sonographic short cervix: a randomized clinical trial of efficacy and safety / W. El-Refaie, M.S. Abdelhafez, A. Badawy // Arch. Gynecol. Obstet. — 2016. — Vol. 293. — P 61—67.