Результаты исследования.
Комплексная клинико-лучевая диагностика и лечение рино-одонтогенной инфекции лицевого черепа

У 140 больных по данным компьютерной томографии выявлены морфологические проявления хронического воспалительного процесса, которые включали в себя, прежде всего денситометрическое исследование измененной мягкотканой оболочки синусов. Мы смогли распознать не только факт наличия или отсутствия болезни, но и дать прижизненную ориентировочную характеристику этих изменений. Так, при гипертрофии… Читать ещё >
Результаты исследования. Комплексная клинико-лучевая диагностика и лечение рино-одонтогенной инфекции лицевого черепа (реферат, курсовая, диплом, контрольная)
Анализ данных магнитно-резонансной томографии
МРТ с цифровым анализом изображения и локальной оптической денситометрией выполнена у 210 больных с инфекционно-воспалительными заболеваниями лицевого черепа (табл. 4).
Модифицированная методика позволила изучить мягкотканный компонент воспаления, определить его локализацию, размеры и особенности местного распространения в сложных анатомических структурах лицевого отдела головы, дифференцировать воспалительно-измененную слизистую оболочку и жидкое содержимое параназальных синусов.
Магнитно-резонансное изображение околоносовых пазух и полости носа в норме характеризовалось типичной интенсивностью МР-сигнала от различных тканей, обычным расположением, размерами и формой анатомических структур, четкостью их контуров и относительной внутренней однородностью. Самым ярким гиперинтенсивным сигналом обладала жировая клетчатка, мышечные ткани имели промежуточный сигнал, воздух в пазухах не давал МР-сигнала.
При патологических процессах в параназальных синусах в МРТ-изображении характерным было появление очагов измененных МР-сигналов, по степени интенсивности и однородности (или неоднородности) которых в конкретных режимах взвешенности, а также локализации, форме, структуре, контурам очага, состоянию окружающих тканей представлялась возможность высказаться об определенной клинической форме воспаления в пазухе.
Таблица 4.
МРТ-семиотика воспалительных заболеваний околоносовых пазух.
Нозологические формы*. | Количество наблюдений. | МРТ признаки. | |||||||
Интенсивность МР-сигнала при различных типах взвешенности. | Денситометрия. | Характеристика изображения патологических изменений слизистой оболочки пазухи. | |||||||
T1. | T2. | rho. | Оптическая плотность (у.е.). | Структура. | Форма. | Контуры. | |||
Острый катаральный синусит. | изо; | гипер; | гипер; | однородная. | пристеночно овально-вытянутая. | Ровные. | |||
Острый гнойный синусит. | от гипо; до изо; | гипер; | гипер; | однородная. | повторяет форму пазухи. | Ровные непрерывные. | |||
Хронический гнойный синусит. | от гипо; до изо; | гипер; | гипер; | от 64 до 256. | неоднородная. | повторяет форму пазухи. | Волнистые непрерывные. | ||
Хронический пристеночно-гиперпластический синусит. | изо; | от изодо гипер; | изо; | неоднородная. | пристеночно овально-вытянутая. | Ровные непрерывные. | |||
Хронический полипозный. синусит. | изо; | гипер; | гипер; | однородная. | округлая, наличие ножки. | Ровные непрерывные. | |||
Хронический кистозный синусит: мукоцеле пиоцеле. |
| гипо; | гипер; | гипер; | однородная. | округлая, наличие элементов оболочки. | Ровные непрерывные. | ||
пнемоцеле. | гипо; | гипо; | гипо; | неоднородная. | кольцевидная. | Ровные непрерывные. | |||
(с периферическим гипер-ободком). | |||||||||
* - классификация синуситов по Г. З. Пискунову и С. З. Пискунову (1997).
При этом степень однородности структуры и интенсивности МР-сигнала при воспалительном процессе в синусах зависела от особенностей его течения и фазы развития. Так, острый синусит характеризовался гиперинтенсивным однородным сигналом и плотностью в пределах 128−256 у.е., в то время как хроническое воспаление в пазухах и обострение хронического синусита проявлялось неоднородным (из-за различного содержимого) и разной интенсивности сигналом с оптической плотностью в очаге от 64 до 256 у.е. Чувствительность МРТ при синуситах составила 98,8%, специфичность — 92,3%, точность — 89,7%.
МРТ после хирургического лечения по поводу синуситов позволяла детально оценить состояние оперированной пазухи и взаимосвязь с окружающими анатомическими структурами, а также своевременно обнаружить оставшиеся очаги воспалительного процесса. По изменению интенсивности МР — сигнала представлялось также возможность изучать особенность организации кровяного сгустка и формирование грануляционной ткани на костных структурах (стенках) оперированной пазухи.
Анализ данных компьютерной томографии
У 200 пациентов с очаговой инфекцией лицевого черепа была проведена рентгеновская компьютерная томография с количественным денситометрическим анализом патологических тканей.
Таблица 5 показывает, что при клинико-лучевом обследовании пациентов с острым насморком и вирусной инфекцией (60 больных) на фоне соответствующей клинической симптоматики в пазухах и полости носа определяли утолщение их мягкотканой оболочки, в основном, за счет воспалительного или инфекционно-аллергического отека.
Таблица 5.
Денситометрическая характеристика воспалительных заболеваний
околоносовых пазух и полости носа
Воспалительные и гиперпластические заболевания. околоносовых пазух и полости носа. | Рентгеновская плотность (HU). | |
Острое воспаление (острый насморк, вирусная инфекция).
|
| |
Хроническое воспаление:
|
| |
Полипоз (кистовидные изменения):
|
| |
Полипозно-гнойные воспаления:
|
| |
Фиброз слизистой оболочки околоносовых пазух:
|
| |
У 140 больных по данным компьютерной томографии выявлены морфологические проявления хронического воспалительного процесса, которые включали в себя, прежде всего денситометрическое исследование измененной мягкотканой оболочки синусов. Мы смогли распознать не только факт наличия или отсутствия болезни, но и дать прижизненную ориентировочную характеристику этих изменений. Так, при гипертрофии обнаруживалось равномерное, но выраженное утолщение мягкотканой оболочки с плотностью 30…35 НU. На основании данных компьютерной томографии полипы, располагавшиеся в альвеолярных бухтах, практически невозможно было дифференцировать от одонтогенных кист. Если полипы заполняли всю пазуху, то диагностика выполнялась по денситометрическим показателям: плотность их составляла в среднем 25…30 НU. При полипозно-гнойном поражении пазух на компьютерных томограммах выявлялось тотальное заполнение пазух патологическим содержимым с плотностью 30…40 HU. Часто на фоне этих патологических масс имелись более плотные (45…55 НU) включения (сгустки гноя или крови после неоднократных пункций). При фиброзе рентгеновская плотность повышалась до 50…65 НU, что существенно превышало аналогичные показатели у других форм воспалительной реакции.
Результаты применения цифровой объемной томографии
В 703 наблюдениях мы использовали в диагностике и дифференциальной диагностике инфекционно-воспалительных заболеваний лицевого отдела головы многоплоскостную (трехмерную) рентгеновскую компьютерную томографию. При этом благодаря новым высокотехнологичным возможностям этого метода (одновременное изучение на экране монитора истинного рентгеновского изображения любой топографо-анатомической зоны лицевого черепа сразу в трех проекциях — фронтальной, сагиттальной и аксиальной, цифровая обработка изображений по специальным программам) у 528 больных была уточнена рентгенологическая симптоматика воспалительных изменений анатомических структур средней зоны лицевого отдела головы и, в корреляции с клиническими данными, разработаны дифференциально-диагностические критерии не только риногенного и одонтогенного верхнечелюстного синусита, но и смешанной формы (табл. 6, 7, 8).
Кроме того, с помощью ЗД РКТ у 175 (25%) пациентов при малосимптомной клинической картине заболевания или практически при ее отсутствии, были диагностированы патологические изменения слизистой оболочки верхнечелюстных и других околоносовых пазух, а также анатомические варианты развития структур лицевого черепа:
- — пристеночное утолщение слизистой оболочки синусов (у 26 больных);
- — полипозные разрастания слизистой оболочки в пазухах (у 20);
- — наличие жидкостного содержимого в верхнечелюстных синусах (у 16);
- — солитарные кисты пазух (8);
- — множественные (2−3) кистовидные образования в области дна верхнечелюстной пазухи (28);
- — периапикальные кисты и кистогранулемы зубов верхней челюсти, разрушающие стенку верхнечелюстных пазух и/или прорастающие в них (37);
- — кистовидные образования верхней челюсти, оттесняющие костную пластинку дна верхнечелюстной пазухи (11);
- — рентгеноанатомические особенности расположения верхушек корней премоляров и моляров в просвете верхнечелюстных пазух (у 29 пациентов).
Таблица 6.
Семиотика риногенного верхнечелюстного синусита
Дифференциально-диагностические. признаки. | Риногенный верхнечелюстной синусит. | |
Этиология, патогенез. | Экзогенная (вирусная, бактериальная) инфекция полости носа и носоглотки. Снижение иммунорезистентности организма, аллергический фактор | |
Анамнез. | На фоне ОРВИ, ОРЗ длительное течение (7−10 дней) острого или обострения хронического ринита при отсутствии или неадекватном лечении заболевания. | |
Клиника. | Начало в виде острого катарального синусита. Гнойная форма может переходить в хроническую стадию течения. Воспалительный процесс диффузный, захватывает чаще обе верхнечелюстные и другие околоносовые пазухи. Жалобы: на затруднение носового дыхания, наличие слизисто-гнойных выделений (без запаха), боли в проекции пораженных пазух, головные боли, субфебрилитет, интоксикация. | |
Данные ЛОР-обследования. | Болезненность при перкуссии и пальпации в проекции пораженных пазух. При риноскопии: застойная гиперемия, отек слизистой оболочки полости носа, увеличение в размерах нижних носовых раковин, слизисто-гнойное отделяемое в среднем носовом ходе. Закрытая форма синусита (нет свищевых ходов и гнойных выделений в полости рта). | |
Данные стоматологического обследования. | Отсутствие патологии со стороны зубочелюстной области или наличие неосложненного кариеса отдельных зубов верхней челюсти; без наличия обострения хронического околоверхушечного воспалительного процесса. | |
Лучевая диагностика. | Острый воспалительный процесс, сопровождающийся развитием тенеобразующего субстрата (пристеночный, диффузный с верхним горизонтальным уровнем, полусферический, тотальный), носит распространенный характер и сочетается с поражением других пазух и полости носа; обусловлен наличием отека слизистой оболочки и/или жидким экссудатом (серозным или гнойным); замыкательная костная пластинка стенок пазух, в том числе альвеолярных бухт, сохранена. Хроническое воспаление чаще всего сопровождается поражением группы пазух с одной или с обеих сторон; рентгенологические симптомы верхнечелюстного синусита различны (широкое краевое и сплошное затемнение, гомогенные тени с выпуклым внешним контуром, симптом горизонтального уровня жидкости, краевые дефекты наполнения с неровными контурами и бухтами) и обусловлены развитием в пазухе грануляционной и рубцовой ткани, скопления серозного или гнойного секрета, образования кист и полипов. | |
Таблица 7.
Семиотика одонтогенного верхнечелюстного синусита
Дифференциально-диагностические. признаки. | Одонтогенный верхнечелюстной синусит. | |
Этиология,. патогенез. | Воспалительный очаг одонтогенного происхождения (периодонтит, пародонтит, остеомиелит, одонтогенные кисты, ретенированые зубы, травма дна верхнечелюстной пазухи). | |
Анамнез. | Отсутствие или неадекватное эндодонтическое лечение премоляров и моляров верхней челюсти. Экстракция зубов с повреждением дна верхнечелюстной пазухи. | |
Клиника. | Процесс односторонний, ограниченный на дне верхнечелюстной пазухи. Превалирует первично хроническое, часто малосимптомное воспаление. Жалобы: на боль в области зуба и альвеолярной бухты пазухи, выделения с кариозным запахом из полости носа, субфебрилитет, головные боли. | |
Данные ЛОР-обследования. | Патологические изменения отсутствуют или наблюдаются как открытая форма синусита. Болезненность при перкуссии и пальпации в проекции пораженной пазухи. При риноскопии: застойная гиперемия, отек слизистой оболочки полости носа, увеличение в размерах нижних носовых раковин, слизисто-гнойное отделяемое в среднем носовом ходе. | |
Данные стоматологического обследования. | Одонтогенная воспалительная патология (осложненный кариес, острый или хронический периодонтит, одонтогенные кисты, хронический остеомиелит). Наличие ороантрального сообщения (ОАС) или ороназального (ОНС) чаще на месте удаленного причинного зуба. Гнойные свищи в альвеолярной области, наличие выпячивания в области щеки, твердого неба, попадание жидкой пищи в нос во время еды. | |
Лучевая диагностика. | Воспалительный процесс вторичный (поражение зубов, верхней челюсти; дефекты лечения и удаления зубов) и локализованный (в прилежащих зонах верхнечелюстной пазухи и полости носа к верхушкам корней зубов и верхушечного пародонта). Затемнение дистальных отделов верхнечелюстного синуса; ограниченное пристеночное, кистоподобное утолщение слизистой оболочки дна верхнечелюстной пазухи и полости носа на уровне верхушек корней пораженных зубов. Поражение (деструкция) компактной костной пластинки дна пазухи и/или полости носа (истончение, отсутствие дифференцировки, перерыв). Верхнечелюстные кисты одонтогенного типа, врастающие в пазуху, но фактически находящиеся вне ее просвета. Осложненный кариес моляров и премоляров верхней челюсти. | |
Таблица 8.
Семиотика смешанного синусита
Дифференциально-диагностические. признаки. | Смешанная форма верхнечелюстного. синусита. | |
Этиология, патогенез. | Хронические формы синуситов (операции на ОНП в анамнезе; гипертрофия, фиброз слизистой оболочки пазухи; полипы, кисты). | |
Анамнез. | Обострение воспалительного процесса на фоне хронического очага инфекции одонтогенного происхождения или стоматологических манипуляций. | |
Клиника. | Симптомы хронического синусита: субфебрилитет, скудные («упорные») выделения, чаще без запаха, стойкое затруднение носового дыхания (хронический ринит); чаще двухсторонний процесс с поражением клеток решетчатой кости. | |
Данные ЛОР-обследования. | Застойная гиперемия слизистой оболочки полости носа, сужение просвета носовых ходов, наличие корок, скудное слизисто-гнойное отделяемое в средних носовых ходах, снижение обоняния; Нередки симптомы тригеминальной невралгии. | |
Данные стоматологического обследования. | Хронический одонтогенный воспалительный процесс в субантральном отделе альвеолярного отростка верхней челюсти и прилежащих к ней мягких тканей (обострение на фоне ОРВИ, ОРЗ). | |
Лучевая диагностика. | Сочетание рентгенологических симптомов риногенного и одонтогенного синусита, поражение группы околоносовых пазух. | |
Анализ данных клинико-инструментальных исследований и результатов лучевой диагностики (цифровой ДР, ОПТГ, ЗД РКТ, МРТ) у 798 больных с очаговой воспалительной инфекцией лицевого отдела головы позволил нам разработать оптимальный регламент обследования пациентов с указанной патологией (рис. 1).
Рис. 1. Алгоритм комплексного клинико-лучевого обследования больных с рино-одонтогенной инфекцией лицевого черепа
Результаты лечения больных с рино-одонтогенной инфекцией лицевого черепа
Все 798 больных с инфекционно-воспалительными заболеваниями средней зоны лицевого отдела головы проходили курсы консервативного и/или оперативного лечения. При этом пациенты с риногенными синуситами (410 больных) лечились в клинике оториноларингологии, 258 пациентов с одонтогенной инфекцией — в клинике хирургической стоматологии и челюстно-лицевой хирургии, при сочетании риногенного и одонтогенного синусита (130 человек) — в одной из указанных клиник в зависимости от особенностей клинической картины заболевания.
Базовая терапия всех клинических форм синуситов включала общее лечение:
- · системная антибактериальная терапия (синтетические пенициллины, цефалоспорины, макролиды, фторхинолоны) курсом 5 — 7 дней;
- · дезинтоксикация (пероральная, парентеральная), в зависимости от выраженности симптомов длительность проведения от 3 до 5 дней;
- · десенсибилизация (антигистаминные препараты I, II, III поколения) курсом 7 дней;
- · ферменты (муколитики), витамины
и местное консервативное лечение:
- · сосудосуживающие препараты (капли, спреи, мази) 2 — 3 раза в день на протяжении всего курса лечения;
- · назальные антисептики, антибиотики (полидекса, изофра, биопарокс) 3 раза в день, длительность применения 5 — 7 дней;
- · топические назальные кортикостероиды (назонекс, фликсоназе, тафен назаль и др.) использовали в основном при преобладании отечных форм или наличии выраженного аллергического компонента. Непрерывный курс в лечебной концентрации составлял 3 — 4 недели;
- · ферменты (муколитики, секретолитики — ринофлуимуцил) на стадии разрешения;
- · дренирование полости носа и околоносовых пазух: неинвазивное (промывание, аспирация) были выполнены 153 больным; инвазивное (пункция, катетеризация) — 625 пациентов.
Оперативное лечение при риногенных синуситах было выполнено у 276 больных и предусматривало следующие виды хирургических и эндоскопических вмешательств:
- · ФЭСС: операции на естественных соустьях, операции на синусах (127 пациентов);
- · ЛИТТ полипов полости носа (27);
- · Традиционные санирующие операции на околоносовых пазухах:
- — вскрытие верхнечелюстных пазух по Калдвелу-Люку (49),
- — вскрытие клеток решетчатой кости: эндоназально (25), по Винклеру через верхнечелюстную пазуху (37),
- — трепанопункция лобных пазух (11 больных).
В целях предотвращения рецидивов риногенных синуситов консервативные терапевтические мероприятия сводились к санации очагов инфекции (в полости носа и носоглотке), физиотерапевтическому лечению, ЛФК, закаливанию. Для восстановления носового дыхания и функции естественных соустий с околоносовыми пазухами в периоде ремиссии были произведены следующие оперативные вмешательства:
- — септопластика (32 больным),
- — вазотомии: с использованием лазерных установок (98 пациентов), классические инструментальные (41вмешательство).
Во всех случаях инфекционно-воспалительного процесса проводилась иммуномодуляция и иммуностимуляция (интерфероновые препараты, гомеопатия, фитотерапия).
Оперативное лечение при одонтогенных и смешанных синуситах было выполнено у 388 больных и предусматривало дренирование гнойно-воспалительных очагов в субантральном отделе альвеолярного отростка верхней челюсти и прилежащих мягких тканях:
- · эндодонтическое лечение при верхушечном периодонтите (39 пациентов);
- · экстракция зубов (67);
- · вскрытие, дренирование периапикальных абсцессов (88);
- · операции при нагноившихся одонтогенных кистах (72);
- · удаление ретенированных зубов (26);
- · вскрытие верхнечелюстных пазух при осложнениях консервативного и хирургического лечения зубов:
- — эндоскопическое (18);
- — радикальная операция с удалением инородных тел (пломбировочного материала, корней зубов, имплантатов и др.);
- — ревизия альвеолярной бухты верхнечелюстной пазухи с пластикой ороантрального соустья (47 пациентов).
Сводные данные по результатам лечения различных клинических форм синуситов при сроках наблюдения 1год и 5 лет иллюстрирует табл. 9.
Как демонстрируют данные таблицы 9, наибольшей эффективности лечебные мероприятия достигли у больных с риногенными синуситами — 95%. При одонтогенных синуситах положительный результат лечения составил — 90% наблюдений. При сочетании одонтогенного и риногенного синуситов (смешанная форма) положительный результат проведенного лечения был достигнут в 60−70% случаев.
Таблица 9
Сводные данные по результатам лечения больных с рино-одонтогенной инфекцией лицевого черепа
Результаты (критерии эффективности лечения). | Клинические формы синуситов. | ||||||
Риногенный. (n — 410). | Одонтогенный. (n — 258). | Смешанный. (n — 130). | |||||
Сроки наблюдения. | |||||||
1 год. | 5 лет. | 1 год. | 5 лет. | 1 год. | 5 лет. | ||
Данные клинического обследования: | |||||||
Отсутствие болевого синдрома. (в проекции пораженной пазухи). |
|
|
|
|
|
| |
Отсутствие выделений из полости. носа. |
|
|
|
|
|
| |
Восстановление носового дыхания. |
|
|
|
|
|
| |
Нормализация показателей крови и мочи (отсутствие воспалительных изменений). |
|
|
|
|
|
| |
Данные лучевой диагностики: | |||||||
Восстановление пневматизации ОНП. |
|
|
|
|
|
| |
Уменьшение гиперпластических изменений эпителия ОНП. |
|
|
|
|
|
| |
Восстановление целостности ОНП (отсутствие ОАС). |
|
|
|
|
|
| |
Различия с данными через 1 год после лечения значимы при: * - p<0,05; ** - p<0,01; *** - p<0,001.
На основании анализа данных клинико-инструментального и лучевого исследований, результатов консервативного и оперативного лечения больных с воспалительными заболеваниями околоносовых пазух, полости носа и зубочелюстной области нами разработаны варианты тактики лечения риногенной, одонтогенной и смешанной формы инфекции лицевого черепа (рис. 2, 3, 4).
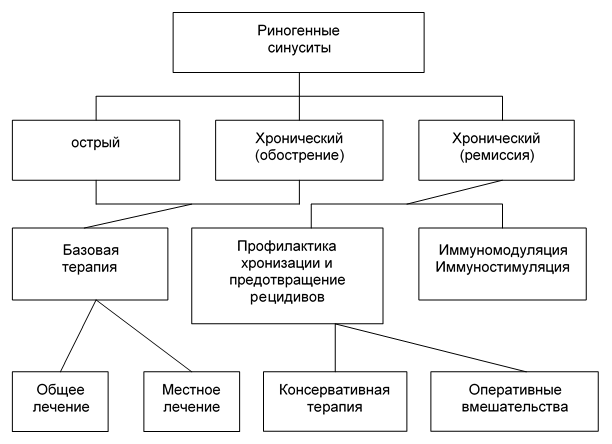
Рис. 2. Тактика лечения риногенной инфекции лицевого отдела головы.
Рис. 3. Тактика лечения одонтогенной инфекции лицевого отдела головы.
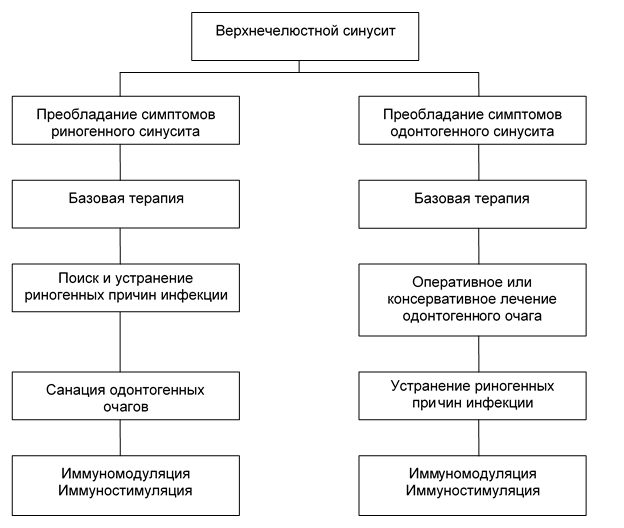
Рис. 4. Алгоритм лечебной тактики при смешанной клинической форме очаговой инфекции средней зоны лицевого отдела головы.