Рентген-ультразвуковые сопоставления и динамический эхографический контроль при пневмониях у детей

Ведущим методом диагностики пневмонии является обзорная рентгенография грудной клетки в 2 проекциях для выявления воспалительного инфильтрата в лёгких. Однако у 2−5% больных рентгенологическая картина нетипична или сходные с пневмонией клинические проявления обусловлены другим патологическим процессом. Ложноотрицательный результат рентгенографии может быть обусловлен обезвоживанием, нейтропенией… Читать ещё >
Рентген-ультразвуковые сопоставления и динамический эхографический контроль при пневмониях у детей (реферат, курсовая, диплом, контрольная)
Внебольничная пневмония — это острое инфекционное заболевание легких различной (преимущественно) бактериальной этиологии, развившееся вне больницы или в первые 48−72 часа госпитализации, сопровождаемое лихорадкой и симптомами поражения нижних дыхательных путей (одышка, кашель и физикальные данные), при наличии инфильтративных изменений на рентгенограмме [6]. Диагностика и лечение пневмонии остаётся одним из самых актуальных вопросов педиатрии. В 2008 году в России среди 591 493 переболевших пневмоний было 184 504 (31,2%) детей и 22 148 (3,7%) подростков, в 2011;2012 году один из 100 младенцев в возрасте до 12 месяцев и один из 40 детей 1−2 лет перенесли пневмонию [6].
Ведущим методом диагностики пневмонии является обзорная рентгенография грудной клетки в 2 проекциях для выявления воспалительного инфильтрата в лёгких [2]. Однако у 2−5% больных рентгенологическая картина нетипична или сходные с пневмонией клинические проявления обусловлены другим патологическим процессом [5]. Ложноотрицательный результат рентгенографии может быть обусловлен обезвоживанием, нейтропенией, а также на ранней стадии заболевания и при пневмониях, вызванных атипичной флорой [6]. По данным зарубежной литературы рентгенонегативные пневмонии у взрослых встречаются в 25−30% [9,11]. В этих случаях приходится повторять рентгенологическое исследование или выполнять компьютерную томографию (КТ). Существует ряд клинических ситуаций, когда больному с предполагаемой пневмонией назначается КТ — это рентгенонегативная пневмония, выявление нетипичного для пневмонии затемнения и рецидивирующая пневмония [5]. У детей младшего возраста КТ не только увеличивает лучевую нагрузку, но и требует проведения наркоза, так как для исследования необходимо неподвижное состояние. Разумной альтернативой рентгенологическим методам в диагностике пневмонии может стать ультразвуковое исследование грудной клетки [4,7].
Трансторакальное ультразвуковое исследование (ТТУЗИ) приобретает ещё большую актуальность как радиологически безопасный метод динамического наблюдения и оценки эффективности лечения пневмоний у детей. Он не связан с воздействием на организм ионизирующего излучения, поэтому может применяться многократно в течение короткого промежутка времени, а также использоваться у больных, которым рентгенография противопоказана или нежелательна. Несомненными преимуществами ТТУЗИ являются дешевизна и мобильность. Для проведения исследования не требуются дорогостоящие расходные материалы и химические реактивы, ультразвуковые сканеры приспособлены к транспортировке и при необходимости могут перемещаться непосредственно к постели больного.
ТТУЗИ чаще применяется с целью оценки плеврального выпота и состояния плевры и почти не используется в диагностике заболеваний лёгких из-за распространённого мнения о малой информативности метода, поскольку воздушная лёгочная ткань не проводит ультразвук. Однако при потере воздушности он проникает в толщу лёгкого на всю глубину патологических изменений [12]. Проведённые исследования показали, что ультразвуковая визуализация при воспалительных заболеваниях легких по точности превышает рентгенографию грудной клетки [10].
У взрослых эхосемиотика пневмонии изложена в ряде подробных монографий [4, 8,10,11], однако у детей её эхокартина изучена мало [1,3,9], не прослежена ультразвуковая динамика рассасывания воспалительного инфильтрата, не проводились сопоставления рентгенологической и ультразвуковой семиотики, не разработаны сроки проведения контрольных УЗИ. Целью работы являлось изучение динамических изменений эхокартины пневмонии у детей в процессе лечения с разработкой сроков проведения контрольных ультразвуковых исследований и сравнительный анализ информативности рентгенологического и ультразвукового исследования легких.
Работа основана на результатах динамического ультразвукового и рентгенологического исследования грудной клетки 154 больных детей пневмонией, находившихся на стационарном лечении в Республиканской детской клинической больнице города Чебоксары в 2013;2014 гг., из них 87 (56,5%) мальчиков и 67 (43,5%) девочек в возрасте от рождения до 18 лет. Дети поступали в стационар в разные сроки заболевания: 64 (41,6%) ребёнка госпитализированы с 1 по 5 день от начала пневмонии, 38 (24,7%) — с 5 по 10 день, 32 (20,8%) — с 10 по 15 день, 13 (8,4%) — с 15 по 20 день, 7 (4,5%) — с 20 по 25 день болезни, поэтому наблюдение начиналось с различных стадий воспалительного процесса, протекавшего с разной степенью тяжести. До поступления в стационар 52 (33,8%) ребенка получали антибактериальную терапию, но были госпитализированы из-за её неэффективности.
Рентгенография грудной клетки в прямой, а при необходимости и в боковой проекции, выполнялась на аппаратах КРД-СМ 50/125−1 «Спектрап» (Россия), РУМ-21 (Россия), Siemens Multimobil 2.5 (Индия) при поступлении пациента в стационар, при ухудшении состояния и перед выпиской. Рентгенологическое заключение выдавал квалифицированный врач-рентгенолог с указанием локализации инфильтрата и состояния плевральной полости. ТТУЗИ проводилось накануне, в тот же день или не позднее 1−2 суток на сканерах Hitachi Vision Avius (Япония) и SonoScape S8Exp (Китай) мультичастотными линейными (4−11 МГц) и конвексными (4−11 МГц) датчиками и записывалось на жёсткий диск прибора. Стационарно всем 154 пациентам УЗИ выполнялось не менее 3 раз, при тяжёлом состоянии — до 5 раз: при поступлении, повторно на 3−5 или на 5−7 день госпитализации в зависимости от тяжести заболевания и эффективности лечения, затем по окончанию этиотропной терапии на 10−14 день. После выписки исследование повторялось амбулаторно не менее 2 раз в течение 1 месяца, в отдельных случаях дети наблюдались до 3 месяцев с ежемесячным двукратным исследованием. КТ легких проводилась при несовпадении результатов ТТУЗИ и рентгенографии на сканере Toschiba-Asteon (Япония).
Детям старше года ТТУЗИ выполнялось в вертикальном и горизонтальном положении, детям до года — только в положении лежа. Передние отделы лёгких и плевры исследовались в положении ребёнка сидя с максимально расправленными плечами, боковые — с поднятой вверх рукой, задние — слегка согнув спину, ссутулившись, а при осмотре задних отделов верхних долей — с дополнительным поочередным отведением руки косо вверх в противоположную сторону. Сканирование проводилось в продольной и поперечной плоскости, с плавным покачиванием датчика при перемещении его по межреберью.
Исследование начинали из верхних межреберий сзади, последовательно перемещая датчик от паравертебральных отделов к латеральным и далее — к парастернальным. Сверху вниз осматривали сначала одну половину грудной клетки, затем — другую, уделяя пристальное внимание сегментам, наиболее часто поражаемым в каждом возрастном периоде. При необходимости у детей старше 5 лет для исследования дыхательной подвижности легких проводилась проба с форсированным дыханием. Для этого датчик устанавливался над нижним краем легкого перпендикулярно к поверхности тела, и определялась амплитуда его смещения при глубоком дыхании.
При визуализации участка безвоздушной лёгочной ткани производилось его измерение в двух взаимно перпендикулярных плоскостях, определялась локализация по долям и сегментам, оценивались контуры, эхогенность, эхоструктура. В эхоструктуре учитывалось количество, характер распределения, форма и другие особенности изображения гиперэхогенных сигналов от воздуха, анэхогенных трубчатых структур и жидкостных включений. При плевральном выпоте оценивался его объём и эхоструктура, толщина и распространённость плевральных наложений.
Заключение
формировалось с учётом клинической классификации пневмонии с определением формы (очаговая, сегментарная, долевая) и локализации по долям и сегментам, а также состояния плевральной полости.
Первое УЗИ и рентгенография грудной клетки проводились в день поступления ребёнка в стационар. Их целью было подтверждение клинического подозрения на пневмонию в виде участка нарушения воздушности лёгочной ткани и идентификации его как воспалительного инфильтрата, определение локализации и размеров пневмонического очага, оценка состояния плевральной полости. Необходимо отметить, что основным показанием для УЗИ являлась именно клинико-анамнестическая картина заболевания, и отсутствие рентгенологической симптоматики не исключало проведение сканирования.
Из 154 детей, которым при объективном осмотре поставлен диагноз пневмония, у 126 (81,8%) выявлена типичная рентгенологическая картина заболевания (рис. 1), у остальных 28 (18,2%) пневмония оказалась рентгенонегативной (рис. 2) и диагноз подтверждался на КТ лёгких. При УЗИ грудной клетки, проведенном независимо от результатов рентгенографии, у всех пациентов обнаружена зона нарушения воздушности лёгочной ткани различных размеров. У 147 (95,5%) детей эхокартина пневмонии сопровождалась клинико-анамнестическими данными воспалительного процесса, что позволило сделать заключение о пневмонии уже при первом УЗИ. У остальных 7 (4,5%) детей выявлено несоответствие эхографических симптомов клинической картине, что потребовало дифференциальной диагностики на КТ.
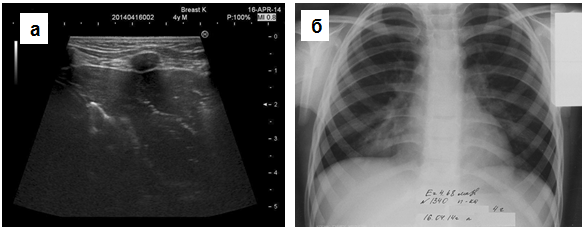
Рис. 1. Среднедолевая пневмония справа в день госпитализации. На эхограмме (а) в средней доле определяется треугольной формы гипоэхогенный участок безвоздушной лёгочной ткани с элементами воздушной эхобронхограммы. На рентгенограмме грудной клетки (б) видна инфильтративная тень в проекции средней доли (б).
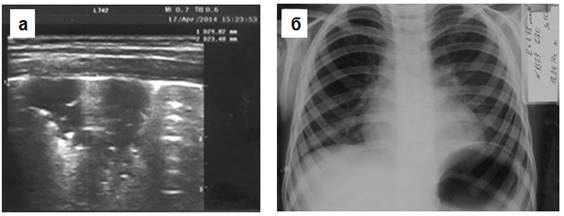
Рис. 2. Рентгенонегативная пневмония в S 8 слева в день госпитализации. На эхограмме (а) в S 8 слева лоцируется треугольной формы гипоэхогенный участок безвоздушной лёгочной ткани с элементами воздушной эхобронхограммы, не выявленный на рентгенограмме грудной клетки (б).
Современная классификация выделяет лобарную, полисегментарную, сегментарную, очагово-сливную и очаговую форму паренхиматозной пневмонии [1]. По эхосемиотике мы объединили их в 2 группы, различавшихся по степени однородности и размеру безвоздушного участка, и назвали распространённой и очаговой ультразвуковой формой воспалительной инфильтрации. Распространённая ультразвуковая форма диагностирована у 64 (41,5%) детей и объединила сегментарную 31 (20,1%), полисегментарную 23 (14,9%) и лобарную 10 (6,5%) пневмонию. Они имели схожую эхокартину, отличавшуюся только размером безвоздушной зоны и её формой. Объём поражения определялся по проекции инфильтрата на грудную стенку в соответствии с принятым делением лёгкого на доли и сегменты. Отличием сегментарных пневмоний была треугольная форма безвоздушного участка с вершиной к корню лёгкого и основанием к грудной стенке. Долевые пневмонии сохраняли анатомическую форму инфильтрированных отделов лёгкого.
При распространённой форме воспалительный инфильтрат лоцировался в виде гипоэхогенного участка с неоднородной структурой за счёт линейных гиперэхогенных сигналов, представлявших собой отражение ультразвука от воздуха в бронхах — воздушная эхобронхограмма (рис. 3а). Она выявлена нами у 78 (50,6%) детей, чаще в виде радиально расходившихся от корня к периферии коротких отрезков,.
реже они лоцировались на достаточном протяжении и ветвились. Количество и распределение элементов воздушной эхобронхограммы зависело от степени тяжести пневмонии и служило одним из важных критериев её обратного развития. Хорошо выраженная эхобронхограмма являлась прогностически благоприятным признаком быстрого рассасывания инфильтрата. Очаговая ультразвуковая форма выявлена у 90.
(58,4%) детей и включила в себя очаговую 39 (25,3%) и очагово-сливную пневмонию 51 (33,1%). Для неё характерны небольшие субплевральные очаги округлой или вытянутой формы, диаметром до 10−15 мм, с однородной гипоэхогенной структурой и неровными контурами (рис. 3б). При цветовом допплеровском картировании кровоток не регистрировался.
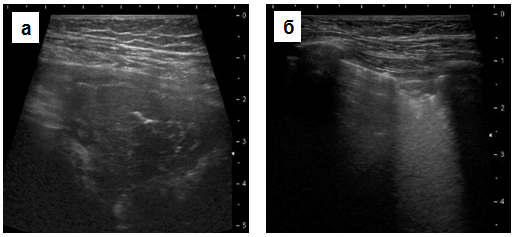
Рис. 3. Распространённая (а) и очаговая (б) ультразвуковая форма пневмонии.
Пневмония у детей практически всегда протекала с появлением плеврального выпота разного объёма. Минимальное количество жидкости наблюдалось на уровне воспалительного инфильтрата в виде анэхогенного щелевидного пространства толщиной от 2 мм, сопровождавшегося расхождением листков плевры. В более тяжёлых случаях анэхогенная жидкость в объёме от 3 до 50 мл лоцировалась в рёберно-диафрагмальных синусах и других отделах плевральной полости.
Сроки проведения второго УЗИ грудной клетки определялись состоянием ребёнка на фоне проводимого лечения. При положительной клинической динамике оно проводилось на 5−7 день, при отрицательной — уже на 3−5 день, а при резком ухудшении состояния пациента — непосредственно в тот же день. Целью этого исследования являлась оценка эффективности этиотропной терапии по динамике изменения размеров и эхоструктуры безвоздушной зоны.
Ультразвуковая динамика считалась положительной при уменьшении размеров инфильтрата с восстановлением воздушности от центра к периферии, увеличении распространённости и количества элементов воздушной эхобронхограммы, а при очаговой ультразвуковой форме — по снижению чёткости контуров воспалительного очага и большей интенсивности артефактов «хвоста кометы» на границе с окружающей воздушной лёгочной тканью.
Второе рентгенологическое исследование проводилось при ухудшении состояния пациента и по срокам совпадало с ТТУЗИ. При положительной клинической динамике повторная рентгенография грудной клетки выполнялась в день выписки и соответствовала третьему ТТУЗИ или не делалась вообще.
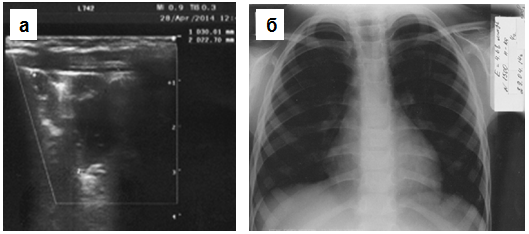
Рис. 4. Положительная динамика среднедолевой пневмонии справа, представленной на рис. 1. На 13 сутки лечения на рентгенограмме грудной клетки патологической тени не определяется (б), однако на эхограмме безвоздушная зона ещё лоцируется, но значительно меньшего размера и с нечёткими контурами (а).
Третье ТТУЗИ проводилось через 5 дней после второго, то есть на 10−14 день заболевания, что часто соответствовало последнему дню этиотропной терапии. У всех пациентов отмечалось уменьшение размеров безвоздушной паренхимы до одной трети от исходного, с сохранением участков нарушения воздушности в кортикальных отделах легкого. На рентгенограмме к 10−14 дню адекватной этиотропной терапии изменений уже не выявлялось.
Признаками отрицательной динамики служили увеличение размеров пневмонического инфильтрата или объёма плеврального выпота, появление участков деструкции в ранее существовавшем инфильтрате или обнаружение новых фокусов пневмонии, что выявлено у 7 (4,5%) пациентов. Отсутствие ультразвуковых признаков положительной динамики у 31 (20,2%) детей также расценивалось как негативный критерий. При отрицательных эхопризнаках или отсутствии ультразвуковой динамики обязательно проводилась смена этиотропной терапии, что было сделано у 38 (24,7%) детей. Тогда третье исследование проводилось через 5−7 дней после замены антибиотика при положительной клинической динамике. Его целью была оценка динамики изменения размеров и эхокартины пораженного участка после смены этиотропной терапии.
Четвертое УЗИ грудной клетки при удовлетворительном состояния ребенка проводилось амбулаторно, не ранее чем через 2 недели после выписки из стационара (на 20−25 день заболевания), но если в процессе выздоровления вновь отмечалось ухудшение, то в день обращения к врачу. При продолжении стационарного лечения четвертое УЗИ выполнялось в последний день повторного курса этиотропной терапии. По результатам четвёртого УЗИ полное восстановление воздушности отмечено у 27 детей из тех 38 детей, у которых при третьем УЗИ ещё оставался мелкий субплевральный инфильтрат, но у 11 детей очаг размерами до 10 мм всё ещё сохранялся.
Этим детям следующее, пятое, УЗИ грудной клетки назначалось через 2 недели, а детям с полным восстановлением воздушности — через 1 месяц. Контрольное УЗИ в дальнейшем проводилось амбулаторно через 3 месяца, если безвоздушный участок на предшествующей эхографии отсутствовал, а если сохранялся, то повторялось ежемесячно до полного восстановления воздушности лёгкого. После пятого УЗИ безвоздушный очаг зафиксирован только у 7 (4,5%) детей, а у 13 (8,4%) пациентов на месте пневмонического инфильтрата выявлены множественные артефакты «хвоста кометы» (рис. 5). При отсутствии безвоздушного субплеврального участка, но сохранении на его месте артефактов «хвоста кометы» или утолщения и неровности плевры, УЗИ грудной клетки проводилось 1 раз в 3 месяца при удовлетворительном состоянии пациента. Сохранение очага нарушения воздушности свыше 3 месяцев является показанием для КТ с целью исключения очагового пневмофиброза.
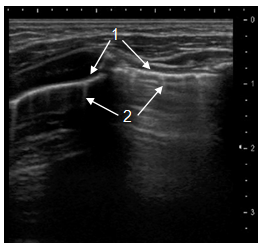
Рис. 5. Полное восстановление воздушности лёгочной ткани на месте пневмонического инфильтрата (1), остаточные интерстициальные изменения в виде артефактов «хвоста кометы» (2).
Возможности УЗИ в диагностике интерстициальной пневмонии ниже, чем при паренхиматозной. Поскольку интерстициальная пневмония характеризуется развитием острого воспаления в альвеолярной стенке и интерстициальной ткани без первичной экссудации в респираторные отделы, то воздушность альвеол сохраняется и воспалительный инфильтрат не формируется, поэтому ультразвук не проникает вглубь сохранившего воздушность лёгкого. Соответственно, пристеночная гиперэхогенная линия от его поверхности не исчезает, а только видоизменяется, что и является основным ультразвуковым критерием этой формы пневмонии. Поверхность лёгкого в зоне интерстициального воспаления выглядит как более широкая и менее чёткая пристеночная гиперэхогенная линия без артефактов «повторного эхо», но с множественными артефактами «хвоста кометы». Выявленные нами интерстициальные изменения у детей при ультразвуковом исследовании, при наличии клинико-анамнестических данных пневмонии, на рентгенограмме либо не подтверждались, либо описывались как усиление бронхолегочного рисунка.
Артефакты «хвоста кометы» могут быть вызваны не только воспалительным отёком интерстиция, но и его фиброзными изменениями при пневмосклерозе, бронхолёгочной дисплазии или застойными явлениями в лёгких при сердечной недостаточности. Поэтому говорить об интерстициальной пневмонии можно только при соответствующей клинико-лабораторной картине или прослеженной в динамики паренхиматозной пневмонии, иначе необходимо искать другую причину появления «хвостов кометы» .
Выводы
ультразвуковой инфильтрат воспалительный пневмония УЗИ грудной клетки является информативным радиологически безопасным методом диагностики пневмоний у детей, позволяющим быстро и эффективно выявлять рентгенонегативные пневмонии, а также проводить динамический контроль обратного развития воспалительного инфильтрата и своевременно оценивать эффективность этиотропной терапии.
По информативности ТУЗИ превосходит рентгенографию грудной клетки как при первичной диагностике, так и при динамическом наблюдении. Ультразвуковой мониторинг рекомендуется проводить на 3−5 день этиотропной терапии, на 10−14 день от начала лечения или в день выписки, далее в амбулаторных условиях через 2 недели, а при сохранении безвоздушного участка — в течение 3 месяцев с ежемесячным исследованием. При сохранении безвоздушного очага через 3 месяца показана КТ легких с целью исключения пневмофиброза и другой патологии.
- 1. Васильев А. Ю., Ольхова Е. Б. Ультразвуковая диагностика в неотложной детской практике: руководство для врачей. М.: ГЭОТАР-Медиа, 2010. С. 88−143.
- 2. Власов П. В. Лучевая диагностика заболеваний органов грудной клетки. М.: Издательский дом Видар-М, 2006. 312 с.
- 3. Пыков М. И., Дубовик Д. С., Ефимов М. С. Ультразвуковая диагностика патологии легких и плевры у новорожденных детей // Ультразвуковая и функциональная диагностика. 2008. № 3. С 69−73.
- 4. Сафонов Д. В., Шахов Б. Е. Ультразвуковая диагностика воспалительных заболеваний лёгких. М.: Издательский дом Видар-М, 2011. 120 с.
- 5. Тюрин И. Е. Рентгенодиагностика внебольничных пневмоний // Пульмонология и аллергология. 2006. № 2. С 6−10.
- 6. Чучалин А. Г., Геппе Н. А., Розинова Н. Н., Волков И. К., Мизерницкий Ю. Л., Манеров Ф. К. Внебольничная пневмония у детей: распространенность, диагностика, лечение и профилактика. Москва: Оригинал-макет, 2012. 64 с.
- 7. Beckh S., Bцlcskei P.L., Lessnau K.D. Real-time chest ultrasonography: a comprehensive review for the pulmonologist // Chest. 2002. Vol. 122. P. 1759−1773.
- 8. Bolliger C.T., Herth F.J.F., Mayo P.H., Miyazawa T., Beamis J.F. Clinical Chest Ultrasound: From the ICU to the Bronchoscopy Suite. Prog Respir Res. Basel, Karger. vol 37. 2009. 221 p.
- 9. Copetti R., Cattarossi. Ultrasound diagnosis of pneumonia in children // Radiol med. 2008. Vol. 113. P. 190−198.
- 10. Kroegel C., ReiЯig A. Transthorakale Sonographie: Grundlagen und Anwendung; ein Leitfaden fьr die Praxis. Stuttgart, New York: Thieme Verlag. 2000. 116 s.
- 11. Mathis G. Chest Sonography. Berlin, Heidelberg, New York: Springer Verlag. 2008. 242 р.
- 12. ReiЯig A., Gцrg C., Mathis G. Transthorakale Sonographie bei der Diagnostik pulmonaler Erkrankungen: ein systematischer Zugang // Ultraschall in Med. 2009. Bd. 30. S. 438−458.